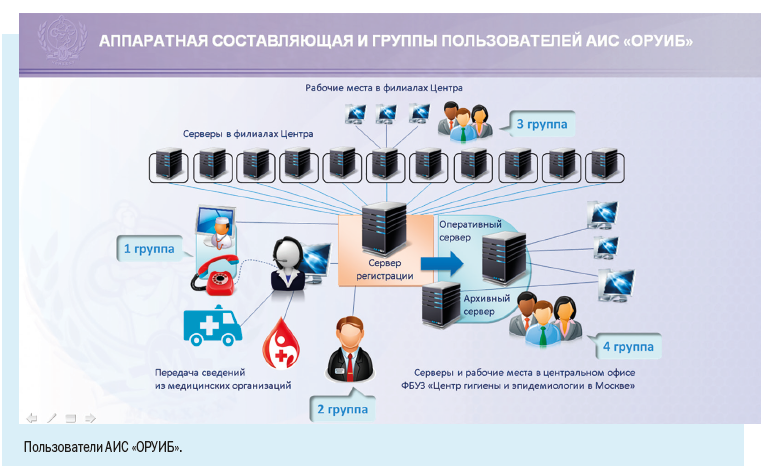
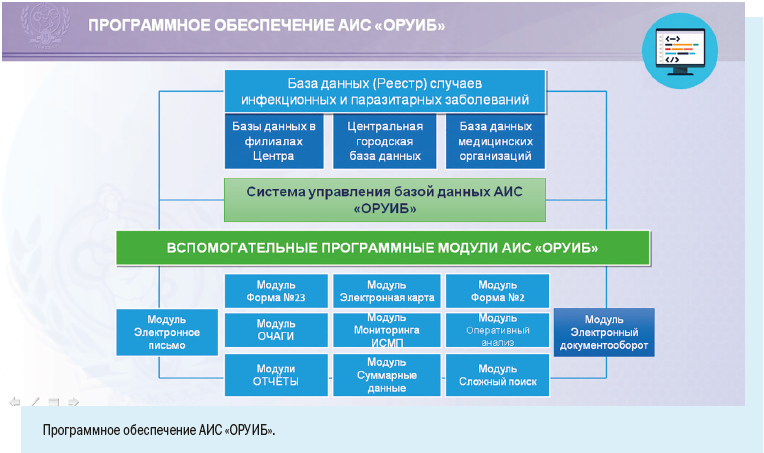
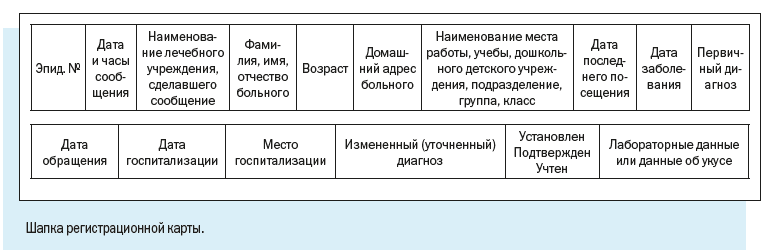
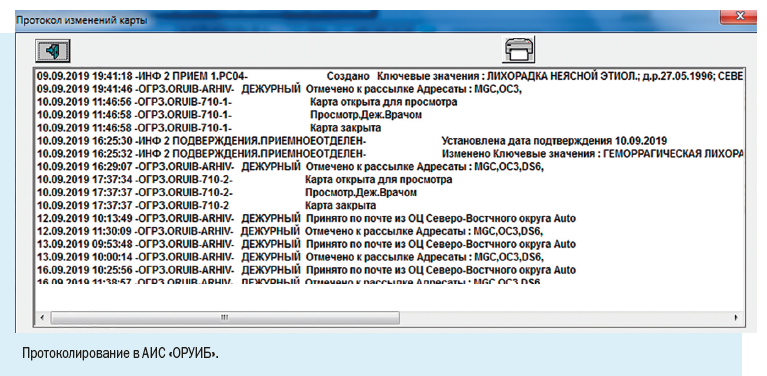
Департамент охраны здоровья населения Кемеровской области
ГУЗ «Кемеровская областная клиническая больница»
ГОУ ВПО «Кемеровская государственная медицинская академия» РОСЗДРАВА
Кемеровская региональная общественная организация
«ПРОФЕССИОНАЛЬНАЯ АССОЦИАЦИЯ МЕДИЦИНСКИХ СЕСТЕР КУЗБАССА»

Организация санитарно-противоэпидемического и
дезинфекционно-стерилизационного режимов в ЛПУ
Методическое пособие
Кемерово, 2007г
| Согласовано: Областной главный специалист по сестринскому делу ДОЗН КО ________________Т.В.Дружинина «_26___»__02________2008_______г | Утверждаю: Начальник Департамента охраны здоровья населения Кемеровской области __________________А.П.Самсонов «_26___»___02_______2008___г |
Одобрено и рекомендовано к изданию:
МС НМКЦ ГОУ СПО «КОМК»
Протокол №__4__от_15 января_2008__г
__________________И.Н.Санникова
(председатель методического совета)
Рецинзенты :Л.С. Глазовская. -к.м.н. главный эпидемиолог Управлением здравоохранения. гКемерово. Т.В.Дружинина -главный специалист ДОЗН по сестринскому делу
Организация санитарно-противоэпидемического и дезинфекционно-стерилизационного режимов в ЛПУ: Методическое пособие/ Е.Б.Брусина, О.М.Дроздова, Н.Б.Карпушкина.- Кемерово: ГУЗ КОКБ, ГОУ ВПО КемГМА МЗ РФ,2007.-54 стр.
Инструктивно-методическое пособие подготовлено организации санитарно-противоэпидемического и дезинфекционно-стерилизационного режимов в ЛПУ. Предназначено для практикующих медицинских сестер студентов медицинских училищ и колледжей базового и повышенного уровня образования, студентов медицинской академии.
Подлежат ежегодному пересмотру.
Все права защищены. При перепечатке ссылка на источник обязательна.
© ГУЗ Кемеровская областная клиническая больница,2007г.
© ГОУ ВПО КемГМА МЗ РФ,2007г.
Оглавление
| Введение | 5 |
| Раздел 1. Противомикробные мероприятия. Общая характеристика | 6 |
| Раздел 2. Категория предметов ухода за больными | 8 |
| Раздел 3. Камерная дезинфекция | 9 |
| Раздел 4. Методы контроля качества дезинфекции | 10 |
| Раздел 5. Предстерилизационная очистка | 10 |
| Раздел 6. Методы контроля и показатели качества предстерилизационной очистки | 14 |
| Раздел 7. Стерилизация. Методы стерилизации | 17 |
| Раздел 8. Сроки сохранения стерильности материалов | 18 |
| Раздел 9. Методы контроля качества стерилизации | 19 |
| Раздел 10. Безопасность медицинского персонала | 24 |
| Раздел 11. Обработка рук | 25 |
| Раздел 12. Регистрация аварийных ситуаций | 28 |
| Раздел 13. 7 правил универсальных мер безопасности медицинского персонала от инфекции | 29 |
| Раздел 14. Санитарно-противоэпидемический режим | 30 |
| Раздел 15. Санитарно-гигиенический режим отделений | 31 |
| Раздел 16. Санитарное содержание помещений, оборудования, инвентаря | 32 |
| Раздел 17. Бельевой режим | 33 |
| Раздел 18. Уборка помещений по типу текущей дезинфекции | 34 |
| Раздел 19. Уборка по типу заключительной дезинфекции | 37 |
| Раздел 20. Гигиенические требования при организации питания больных в отделении | 39 |
| Раздел 21. Классификация медицинских отходов | 40 |
| Раздел 22. Изоляционно-ограничительные мероприятия | 41 |
| Раздел 23. Общие сведения по госпитальным инфекциям | 49 |
| Раздел 24. Вирусные гепатиты. Общие сведения | 50 |
| Раздел 25. ВИЧ-инфекция | 51 |
| Раздел 26 Тестовый контроль знаний санитарно-противоэпидемическому режиму: | 53 |
| Нормативная документация, список использованной литературы | 62 |
Введение
Организация санитарно-противоэпидемического и дезинфекционно-стерилизационного режимов в лечебно-профилактических учреждениях является отражением качества оказания медицинской помощи. Соблюдение принципов организации позволяет снизить частоту внутрибольничных инфекций в стационарах различного профиля, длительность пребывания пациентов в стационаре и экономические расходы, связанные с госпитализацией.
В настоящем инструктивно-методическом пособии представлены основные методы дезинфекции, предстерилизационной очистки и стерилизации, методы контроля их качества. Особое внимание уделяется методике мытья рук, безопасности медицинского персонала при работе с биологическими жидкостями. Рассматриваются вопросы, связанные с организацией санитарно-противоэпидемического режима в стационарах различного профиля, бельевого режима, питания больных, проведения текущей и заключительной дезинфекции, утилизацией отходов.
Для обеспечения инфекционной безопасности как пациентов, так и персонала, в инструктивно-методическом пособии представлены основные изоляционно-ограничительные мероприятия и алгоритм действия медицинского персонала при поступлении инфицированных пациентов. Дана характеристика госпитальных инфекций, гемоконтактных гепатитов, ВИЧ-инфекции – теоретические аспекты и меры профилактики их распространения.
Инструктивно-методическое пособие составлено в соответствии с действующими нормативными документами Министерства здравоохранения и социального развития Российской Федерации и предназначено для медицинского персонала лечебно-профилактических учреждений.
Раздел 1
Противомикробные мероприятия. Общая характеристика
Противомикробные мероприятия – совокупность способов и методов уничтожения, подавления жизнедеятельности, снижения численности популяции и ограничения распространения возбудителей инфекций в целях лечения, предупреждения развития и распространения инфекционных заболеваний (рис.1) [2].

Рис.1. Противомикробные мероприятия
Стерилизация – совокупность физических и химических способов полного освобождения объектов внешней среды от вегетативных и споровых форм микроорганизмов.
Антисептика – Совокупность способов удаления, уничтожения или подавления жизнедеятельности микроорганизмов в ранах, на коже, слизистых оболочках, полостях в целях лечения и предупреждения развития инфекционного процесса.
Химиотерапия – меры, направленные на прямое уничтожение или подавление возбудителей во внутренней среде организма в целях лечения или профилактики инфекционных и паразитарных болезней.
Дезинфекция – частичное, селективное уничтожение потенциальных возбудителей инфекционных болезней на объектах внешней среды с целью разрыва путей передачи возбудителей инфекционных заболеваний от источников инфекций к восприимчивым людям.
Различают следующие виды и методы дезинфекции (рис.2):
Очаговая дезинфекция — проводится в очагах инфекционных заболеваний и подразделяется на текущую и заключительную.
-
Текущая дезинфекция – проводится в действующем эпидемическом очаге в присутствии источника инфекции с целью снижения массивности микробной контаминации окружающей больного внешней среды.
-
Заключительная дезинфекция – предполагает полное уничтожение возбудителей болезни в очаге после удаления из него источника инфекции (госпитализации в инфекционный стационар, выздоровления, выезда, смерти).

Рис.2. Виды и методы дезинфекции
Профилактическая дезинфекция – проводится в отсутствие источника инфекции с целью предотвращения накопления во внешней среде возбудителей инфекционных болезней.
Различают физические, химические и биологические методы дезинфекции.
Физические методы дезинфекции:
-
Механические – чистка, влажная уборка, стирка, выколачивание, вытряхивание, проветривание, фильтрация.
-
Термические – воздействие сухого горячего воздуха, водяного пара, горячей воды, обжигание, прокаливание, сжигание, пастеризация, тиндализация, холод, высушивание.
-
Лучистые – солнечный свет, ультрафиолетовые лучи.
Химические методы дезинфекции – основаны на применении различных химических веществ, обладающих антимикробным действием.
Биологические методы дезинфекции — основаны на применении различных биологических веществ, обладающих антимикробным действием (биотермические камеры, компостирование, бактериофаги и т.д.).
Раздел 2
Категория предметов ухода за больными (Spaulding)
По степени риска инфицирования все предметы, контактирующие с пациентами подразделяются на:
-
«Критические» предметы – предметы, проникающие через покровы в ткани организма, которые в случае их контаминации любыми микроорганизмами, в том числе спорами бактерий, обусловливают высокую степень риска заражения больных.
-
«Полукритические» предметы – предметы, контактирующие с неповрежденными слизистыми оболочками и кожей, которые не должны содержать на своей поверхности никаких микроорганизмов, не считая спор бактерий.
-
«Некритические» предметы – предметы, контактирующие с неповрежденной кожей, но не со слизистыми.
Такое разделение предметов связано с обеспечением необходимого уровня и особенностей технологий обеззараживания (таблица 1,2) [7].
Таблица №1
| Тип предмета | Виды | Необходимый уровень обеззараживания и средства |
| «Критические» | инструменты, сосудистые катетеры, имплантаты, стерильные жидкости, иглы и т.д. | Стерилизация (стерилянты, спороцидные дезинфицирующие средства при длительном времени контакта) |
| «Полукритические» | оборудование для ингаляций и анестезии, желудочно-кишечные эндоскопы и термометры; ларингоскопы и т.д. | Дезинфекция высокого уровня (стерилянты, спороцидные дезинфицирующие средства при кратковременном контакте) |
| «Некритические» | подкладные судна, манжеты аппаратов для измерения давления крови, посуда, больничная мебель, посуда и т.д.). | Дезинфекция промежуточного (туберкулоцидные дезинфицирующие средства) или низкого уровня |
Таблица №2
Особенности различных технологий обеззараживания.
| Виды обеззараживания | Уровни обеззараживания | Обеззараживающие средства и режимы |
| Стерилизация | Уничтожение всех вегетативных микроорганизмов и спор. | Высокая температура (пар или сухой жар). Газо- или парообразные стерилизующие средства (окись этилена, формальдегид и т.д.). Плазма перекиси водорода . Радиационный метод (Гамма- или бета-излучение). Жидкие спороцидные стериллянты при длительной экспозиции (6-12 часов): альдегиды перекись водорода (6%) надуксусная кислота (Дезоксон-1) |
| Дезинфекция высокого уровня | Уничтожение всех вегетативных микроорганизмов и части спор. Возможно сохранение части спор. | Жидкие спороцидные дезинфектанты при кратковременной экспозиции (10-60 мин): альдегиды орто-фталевый альдегид перекись водорода (6%) надуксусная кислота |
| Дезинфекция промежуточного (среднего) уровня | Уничтожение микобактерий туберкулеза и всех других вегетативных бактерий; всех грибов и большинства вирусов | Туберкулоцидные средства: фенолы иодофоры хлорактивные вещества спирты |
| Дезинфекция низкого уровня | Уничтожение большинства вегетативных бактерий, некоторых вирусов (гепатиты В, С, ВИЧ, герпес, грипп и др.) и некоторых грибов (кроме микобактерий туберкулеза). | Четвертичные аммониевые соединения (ЧАС) |
Раздел 3
Камерная дезинфекция
Камерная дезинфекция является одним из существенных звеньев противомикробных мероприятий. Используется после выписки каждого больного из отделения или является обязательным мероприятием в очаге инфекции для обеззараживания хлопчатобумажных, шерстяных, суконных, кожаных и меховых вещей, матрацев, одеял, подушек, утиля, документов и книг [2].
В зависимости от действующего агента дезинфекционные камеры делятся на 4 группы:
-
Паровые, в которых обеззараживание производится насыщенным текучим водяным паром в условиях повышенного давления.
-
Горячевоздушные – сухим нагретым воздухом.
-
Пароформалиновые – пароформальдегидная смесь и увлажненный нагретый воздух.
-
Газовые – химические газовые вещества (сернистый ангидрид, окись этилена, метилбромид, хлорпикрин др.).
Раздел 4
Методы контроля качества дезинфекции
Для оценки качества проведения дезинфекции проводятся следующие методы:
1. Визуальный.
2. Химический – химические экспресс-пробы на остаточное количество дезинфицирующих веществ.
3. Бактериологический – исследуют смывы с объектов внешней среды на микробную обсемененность и бактериологический тестовый контроль дезкамер.
Показатели удовлетворительного качества дезинфекции:
-
Высев не патогенной микрофлоры с объектов контроля не более чем в 2% отобранных бактериологических смывов;
-
Определение заниженных концентраций дезрастворов не более чем в 5% отобранных проб;
-
Выявление неудовлетворительных экспресс-проб на остаточное количество дезрастворов не более чем в 2% от числа поставленных проб каждого вида;
-
Соответствие тестового бактериологического контроля режимам камерной дезинфекции.
Раздел 5
Предстерилизационная очистка
Предстерилизационной очистке должны подвергаться все изделия перед их стерилизацией с целью удаления белковых, жировых и механических загрязнений, а также лекарственных препаратов.
Разъемные изделия должны подвергаться предстерилизационной очистке в разобранном виде.
Предстерилизационная очистка должна осуществляться ручным или механизированным (с помощью специального оборудования) способом.
Механизированная предстерилизационная очистка должна производиться струйным, ротационным методами, ершеванием или с применением ультразвука с использованием поверхностно — активных веществ и других добавок.
Методика проведения механизированной очистки должна соответствовать инструкции по эксплуатации, прилагаемой к оборудованию.
Ершевание резиновых изделий не допускается.
Предстерилизационная очистка ручным способом должна осуществляться в последовательности в соответствии с табл. 3.
При использовании моющего раствора, содержащего 0,5% перекиси водорода и 0,5% синтетического моющего средства «Лотос», применяют ингибитор коррозии — 0,14% олеата натрия.
По окончании рабочей смены оборудование должно быть очищено механическим способом путем мытья с применением моющих средств.
Моющий раствор должен включать компоненты в соответствии с табл. 4.
Инструменты в процессе эксплуатации, предстерилизационной очистки, стерилизации могут подвергаться коррозии. Инструменты с видимыми пятнами коррозии, а также с наличием оксидной пленки подвергаются химической очистке не более 1 — 2 раз в квартал.
Если инструмент, загрязненный кровью, может быть промыт под проточной водой тотчас же после использования при операции или манипуляции, его не погружают в раствор ингибитора коррозии (бензоат натрия).
В случае необходимости (продолжительность операций) инструмент можно оставить погруженным в моющий раствор с ингибитором коррозии до 7 часов.
Моющий раствор допускается применять до загрязнения (до появления розовой окраски, что свидетельствует о загрязнении раствора кровью, снижающем эффективности очистки). Моющий комплекс перекиси водорода с синтетическими моющими средствами можно использовать в течение двух суток с момента изготовления, если цвет раствора не изменился. Неизмененный раствор можно подогревать до 6 раз, в процессе подогрева концентрация перекиси водорода не изменяется.
Режим сушки эндоскопов и изделий из натурального латекса, а также требования к погружению эндоскопов в растворы должны быть изложены в инструкциях по эксплуатации этих изделий.
Таблица 3
ПРЕДСТЕРИЛИЗАЦИОННАЯ ОЧИСТКА
<*> Температура раствора в процессе мойки не поддерживается.
Таблица 4
ПРИГОТОВЛЕНИЕ МОЮЩЕГО РАСТВОРА
———————————
<*> Для предстерилизационной очистки допускается применение медицинской перекиси водорода, а также перекиси водорода технической марок А и Б.
<**> Организации, разрабатывающие и изготовляющие изделия медицинского назначения при проверке устойчивости изделий к средствам предстерилизационной очистки, должны использовать растворы перекиси водорода с моющими препаратами.
Раздел 6
Методы контроля и показатели качества предстерилизационной очистки
1. Контроль качества предстерилизационной очистки проводят центры Роспотребназора и дезинфекционные станции не реже 1 раза в квартал.
Самоконтроль в ЛПУ проводят: в централизованных стерилизационных (ЦС) ежедневно, в отделениях — не реже 1 раза в неделю; организует и контролирует его старшая медицинская сестра (акушерка) ЦС (отделения).
2. Контролю подлежит: в ЦС — 1% от каждого наименования изделий, обработанных за смену, в отделениях — 1% одновременно обработанных изделий каждого наименования, но не менее 3 единиц.
3. Качество предстерилизационной очистки изделий оценивают путем постановки азопирамовой или амидопириновой пробы на наличие остаточных количеств крови, а также путем постановки фенолфталеиновой пробы на наличие остаточных количеств щелочных компонентов моющих средств.
4. Методика приготовления реактивов для постановки проб.
4.1. Азопирамовая проба.
4.1.1. Приготовление исходного раствора.
Для приготовления 1 л (куб. дм) исходного раствора азопирама отвешивают 100 г амидопирина и 1,0-1,5 г солянокислого анилина, смешивают их в сухой мерной посуде и доводят до объема 1 л (куб. дм) 95% этиловым спиртом. Смесь тщательно перемешивают до полного растворения ингредиентов.
Исходный раствор азопирама следует хранить в плотно закрытом флаконе в темноте. Допустимый срок хранения исходного раствора азопирама составляет 2 месяца при температуре 4 град. С (в холодильнике); при комнатной температуре (20+/-2 град. С) — не более 1 месяца. Умеренное пожелтение исходного раствора в процессе хранения без выпадения осадка не снижает рабочих свойств раствора.
4.1.2. Приготовление реактива азопирам.
Перед постановкой пробы готовят реактив азопирам, смешивая равные объемные количества исходного раствора азопирама и 3% раствора перекиси водорода. Реактив азопирам можно хранить не более 2 часов. При более длительном стоянии может появиться розовое спонтанное окрашивание реактива. При температуре выше +25 град. С раствор розовеет быстрее, поэтому его необходимо использовать в течение 30-40 мин. Не следует подвергать проверке горячие инструменты, а также хранить реактив азопирам на ярком свету и вблизи нагревательных приборов.
В случае необходимости пригодность реактива азопирам проверяют следующим образом: 2-3 капли реактива наносят на пятно крови. Если не позже чем через 1 мин появляется фиолетовое окрашивание, переходящее затем в сиреневый цвет, реактив пригоден к употреблению; если окрашивание в течение 1 мин не появляется, реактивом пользоваться не следует.
4.2. Амидопириновая проба.
Готовят 5% спиртовой раствор амидопирина на 95% этиловом спирте. Данный раствор должен храниться во флаконе с притертой пробкой в холодильнике; срок годности раствора — 1 месяц.
Готовят 30% раствор уксусной кислоты и 3% раствор перекиси водорода на дистиллированной воде.
Смешивают равные количества 5% спиртового раствора амидопирина, 30% раствора уксусной кислоты и 3% раствора перекиси водорода. Реактив готовят перед применением.
4.3. Фенолфталеиновая проба.
Готовят 1% спиртовой раствор фенолфталеина на 95% этиловом спирте; раствор хранят во флаконе с притертой пробкой в холодильнике в течение месяца.
5. Методика постановки проб.
Контролируемое изделие протирают марлевой салфеткой, смоченной реактивом, или наносят 2-3 капли реактива на изделие с помощью пипетки.
В шприцы вносят 3-4 капли рабочего раствора реактива и несколько раз продвигают поршнем для того, чтобы смочить реактивом внутреннюю поверхность шприца, особенно места соединения стекла с металлом, где чаще всего остается кровь; реактив оставляют в шприце на 1 мин, а затем вытесняют на марлевую салфетку. При проверке качества очистки игл реактив набирают в чистый, не имеющий следов коррозии шприц. Последовательно меняя иглы, через них пропускают реактив, вытесняя 3-4 капли на марлевую салфетку.
Качество очистки катетеров и других полых изделий оценивают путем введения реактива внутрь изделия с помощью чистого шприца или пипетки. Реактив оставляют внутри изделий на 1 мин, после чего сливают на марлевую салфетку. Количество реактива, вносимого внутрь изделия, зависит от величины изделия.
6. Учет результатов постановки проб.
При положительной азопирамовой пробе в присутствии следов крови немедленно или не позднее, чем через 1 мин, появляется вначале фиолетовое, затем быстро в течение нескольких секунд переходящее в розово — сиреневое или буроватое окрашивание реактива.
Азопирам, кроме гемоглобина, выявляет наличие на изделиях остаточных количеств пероксидаз растительного происхождения (растительных остатков), окислителей (хлорамина, хлорной извести, стирального порошка с отбеливателем, хромовой смеси для обработки посуды и др.), а также ржавчины (окислов и солей железа) и кислот. При наличии на исследуемых изделиях ржавчины и указанных окислителей наблюдается бурое окрашивание реактива, в остальных случаях происходит окрашивание в розово — сиреневый цвет.
При положительной амидопириновой пробе о наличии на изделиях остаточных количеств крови свидетельствует немедленное или не позже чем через 1 мин после контакта реактива с кровью, появление сине — фиолетового окрашивания различной интенсивности.
При постановке азопирамовой и амидопириновой проб окрашивание реактивов, наступившее позже чем через 1 мин после постановки пробы, не учитывается.
При положительной фенолфталеиновой пробе о наличии на изделиях остаточных количеств щелочных компонентов моющего средства свидетельствует появление розового окрашивания реактива.
В случае положительной пробы на кровь или на остаточные количества щелочных компонентов моющих средств, всю группу контролируемых изделий, от которой отбирали контроль, подвергают повторной очистке до получения отрицательных результатов.
Результаты контроля отражают в журнале по форме N 366/у (таблица 5).
Таблица 5
Код формы по ОКУД
Код учреждения по ОКПО
| Министерство здравоохранения РФ | Медицинская документация. Форма N 366/у. |
ЖУРНАЛ
УЧЕТА КАЧЕСТВА ПРЕДСТЕРИЛИЗАЦИОННОЙ ОБРАБОТКИ
Начат «___» ____________ 199 г. Окончен «___» _____________ 199 г.
| Дата | Способ | Применяемое | Результаты выборочного химического контроля | Фамилия лица, | |||
| Наименование | Количество | Из них загрязненных | |||||
| кровью | моющими | ||||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 |
Показатели удовлетворительного качества предстерилизационной очистки:
-
Отсутствие положительных проб на скрытую кровь
-
Отсутствие положительных проб на остаточное количество моющего комплекса
Раздел 7
Стерилизация. Методы стерилизации
Стерилизация – совокупность физических и химических способов полного освобождения объектов внешней среды от вегетативных и споровых форм микроорганизмов [3].
Различают следующие методы стерилизации:
Паровой метод стерилизации стерилизующим агентом является водяной насыщенный пар. Метод используется для стерилизации инструментов, перчаток, шовного и перевязочного материалов, белья, питательных сред и лекарственных растворов, резиновых и силиконовых изделий. Стерилизация проводится в автоклаве:
режим для термостабильных материалов (белье, мягкий материал, инструменты):
-
t = 1320C (2,0 кгс/см3) – 20 минут;
-
для стерилизаторов нового поколения: t = 1340C (2,1 кгс/см3)– 5 минут
-
1260 С — (1,4 кгс/см3) – 10 мин.
режим для термолабильных материалов (резиновые или силиконовые дренажи, перчатки и др.):
-
t = 1200C (1,1 кгс/см3 ) – 45 минут
-
1100 С (0,5 кгс/см3) – 180 минут.
Воздушный метод стерилизации стерилизующим агентом является сухой горячий воздух. Метод предназначен для стерилизации инструментов, лабораторной и аптечной посуды, а также изделий, которые не могут стерилизоваться паром (тальк, масло). Инструменты в воздушном стерилизаторе размещают в один слой открыто на лотках или упаковывают в бумагу (крафт-пакеты). Хранение стерильных изделий в воздушных стерилизаторах недопустимо. Стерилизация проводится в воздушных стерилизаторах:
-
t = 2000C – 10 минут (для стерилизаторов нового поколения)
-
t = 1800C – 60 минут
-
t = 1800C – 45 минут(для стерилизаторов нового поколения)
-
t = 1600C – 150 минут
Химический метод стерилизации стерилизующим агентом является жидкое или газообразное химическое вещество:
- · Жидкие: 1. 6% раствор перекиси водорода – 6 часов (при подогреве температуры раствора до 500С – 3 часа);
2. 1% (по надуксусной кислоте) раствор Дезоксона-1 – 45 минут;
3. 2% раствор глутарового альдегида – 10 часов.
- · Газообразные: окись этилена, пары формальдегида, бромистый метил, газообразный пероксид водорода (плазма перекиси водорода).
При химическом методе стерилизации жидкими стерилянтами необходимо обязательное отмывание простерилизованного объекта от остатков стерилизующего вещества стерильной водой (не менее двух раз). После отмывания стерильные изделия выкладывают на стерильный стол или заворачивают в стерильную простынь и помещают в простерилизованный бикс, в котором простерилизованные изделия могут храниться до 3-х суток. К персоналу, проводящему стерилизацию, предъявляются высокие требования – он должен готовиться к стерилизации также как к работе в операционной: работа проводится в стерильном халате, бахилах, маске, стерильных перчатках.
Радиационный метод: стерилизующим агентом являются гамма- и бета-излучение. Данный способ стерилизации проводится только в заводских условиях, требует создания сложных и дорогостоящих систем защиты обслуживающего персонала от радиации.
Механические способы стерилизации предусматривают фильтрование жидкостей через мелкопористые фильтры, пропускание воздуха через бактерицидные фильтры, «промывание» какого-либо помещения (например, бокса) ламинарным потоком стерильного воздуха.
Раздел 8
Сроки сохранения стерильности материалов
Сроки сохранения стерильности материалов зависит от метода стерилизации и материала упаковки. Срок хранения материалов, простерилизованных в стерилизационных коробках без фильтров, в двойной упаковке из бязи, пергаменте, бумаге (мешочной непропитанной и мешочной влагопрочной), в стерилизационной коробке, выложенной стерильной простыней (для изделий, стерилизованных растворами химических препаратов) равен 3 суткам, в стерилизационных коробках с фильтром – 20 суткам. Изделия, стерилизованные без упаковки, должны быть использованы непосредственно после стерилизации. Для изделий, стерилизованных в полиэтиленовой упаковке, срок хранения материалов до 5 лет, в крафт-пакетах – до 20 суток, в комбинированных полимерных пакетах – от 6 месяцев до 1 года.
Одним из методов хранения простеризованных изделий медицинского назначения является использование ультрафиолетовых камер («Панмед» и др.), которые обеспечивают длительный срок хранения – от 3-х до 7 суток).
Внимание! Следует учитывать, что ультрафиолетовые лучи стерилизующим действием не обладают!
Раздел 9
Методы контроля качества стерилизации
Методы и средства контроля работы паровых и воздушных стерилизаторов представлены в таблице 6.
Проверку температурного режима осуществляют с помощью максимальных термометров, которые помещают в контрольные точки стерилизаторов в соответствии с таблицей 7 (паровые стерилизаторы) и таблицей 8 (воздушные стерилизаторы). Предельные отклонения температуры в различных точках стерилизационной камеры от номинальных значений температур стерилизации должны соответствовать нормативным показателям. Для контроля температуры используют также химические индикаторы (индикаторы типа ИС, химические тесты), которые помещают в контрольные точки, указанные выше.
Индикаторы типа ИС представляют собой полоску бумаги с нанесенным на нее индикаторным слоем и предназначены для оперативного визуального контроля совокупности параметров (температура, время) режимов работы паровых и воздушных стерилизаторов.
Химические тесты представляют собой стеклянные трубки, содержащие химические соединения или их смеси с красителями и предназначены для контроля достижения заданной температуры по вменению агрегатного состояния и/или цвета химических соединений, наблюдаемому после окончания стерилизации.
Медицинский персонал, использующий средства физического и химического контроля, регистрирует результаты контроля в журнале по форме N 257/у (табл. 9).
Бактериологический контроль работы стерилизационной аппаратуры осуществляют с помощью биотестов на основании гибели спор термоустойчивых микроорганизмов. Биотесты представляют собой дозированное количество спор тест — культуры (табл. 6) на носителе (или в нем), помещенном в упаковку, которая предназначена для сохранения целостности носителя со спорами и предупреждения вторичного обсеменения после стерилизации. В качестве носителей используют инсулиновые флаконы чашечки из алюминиевой фольги (для паровых и воздушных стерилизаторов), а также диски из фильтровальной бумаги (для воздушных стерилизаторов). Упакованные биотесты помещают в те же контрольные точки стерилизационной камеры, что и средства физического и химического контроля.
Основанием для заключения об эффективной работе стерилизационной аппаратуры является отсутствие роста тест — культуры при бактериологических исследованиях всех биотестов в сочетания с удовлетворительными результатами физического и химического контроля.
Таблица 6
Контроль работы паровых и воздушных стерилизаторов
| Контролируе- | Метод | Средство контроля работы стерилизаторов | |||||||
| паровых при режиме стерилизации | воздушных при режиме | ||||||||
| 110+/-1 | 120+/-2 | 121+/-1 | 126+/-1 | 132+/-2 | 134+/-1 | +2 | 160+/-3 | +2 | 180+/-3 |
| Температура, | Химичес- | Химические индикаторы<*> | |||||||
| — | ИС-120 | — | — | ИС-132 | — | — | ИС-160 | — | ИС-180 |
| Температура | Химичес- | Хими- | Химический тест | Хими- | Химический тест | Химический тест | Химический тест | ||
| Температура | Физичес- | Термометр ртутный стеклянный максимальный | Термометр ртутный стеклянный мак- | ||||||
| Давление в | Физичес- | Мановакуумметр с диапазоном измерения | |||||||
| Эффектив- | Бактерио- | Биологические индикаторы | |||||||
| Биотест со спорами тест — культуры Bacillus | Биотест со спорами тест — куль- |
Примечания: <*> Изменение цвета химических индикаторов после цикла стерилизации не является свидетельством достижения стерильности изделий.
Знак <-> обозначает, что данный показатель не контролируется или данное средство контроля не используется для этого режима.
Таблица 7
Расположение контрольных точек в паровых стерилизаторах
| Объем | Число | Расположение контрольных точек | |
| Описание | Схема <*> | ||
| До 100 | 5 | Для стерилизаторов круглых Для стерилизаторов круглых | |
| Свыше | 11 | Для стерилизаторов круглых | |
| Свыше | 13 | Для стерилизаторов прямоугольных: |
———————————
<*> Схемы не приводятся.
Примечание: контрольные точки 1 и 2 находятся в стерилизационной камере вне стерилизуемых изделий
Таблица 8
Расположение контрольных точек в воздушных стерилизаторах
| Объем | Число | Расположение контрольных точек | |
| Описание | Схема <*> | ||
| До 80 | 5 | т. 1 — в центре стерилизационной | |
| Свыше 80 | 15 | т. 1-3 — в центре стрерилизацион- | |
| Свыше 80 | 30 | Аналогичным образом (как в | См. схему |
———————————
<*> Схемы не приводятся.
Примечание: контрольные тесты помещают на расстоянии не менее 5 см от стенок стерилизационной камеры.
Таблица 9
Код формы по ОКУД
Код учреждения по ОКПО
| Министерство здравоохранения РФ | Медицинская документация. Форма N 257/у. | |
| Наименование учреждения |
ЖУРНАЛ
РАБОТЫ СТЕРИЛИЗАТОРОВ ВОЗДУШНОГО, ПАРОВОГО (АВТОКЛАВА)
Начат «___» __________ 200_ г. Окончен «___» __________ 200_ г.
| Дата | Марка, N | Стерилизуемые | Упа- | Время стери- | Режим | Тест — контроль | Подпись | |||||
| наиме- | коли- | начало | конец | дав- | темпе- | биологи- | терми- | хими- | ||||
| 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 | 13 |
Показатели удовлетворительного качества стерилизации:
-
Отсутствие роста микроорганизмов при посевах всех биологических тестов в питательные среды;
-
Изменение исходного состояния (цвет, агрегатное состояние) химического индикатора;
-
Отсутствие высева микрофлоры со стерильных изделий.
Раздел 10
Безопасность медицинского персонала
Важный момент в профилактике ВБИ у персонала — личная гигиена. К правилам личной гигиены относятся: ежедневный душ или ванна, при этом особое внимание обращается на волосы и ногти; тщательная стирка халатов и другой личной одежды; защита рта и носа (по возможности одноразовыми средствами защиты) и поворот головы в сторону от находящихся рядом людей при кашле и чихании; соблюдение технологии мытья рук [4,8] .
Защитная одежда:
* Хлопчатобумажная сорочка или костюм: рубашка и брюки;
* медицинский халат;
* шапочка или косынка;
* резиновые или латексные перчатки;
* обувь, подлежащая мытью и дезинфекции.
* 4-х -слойная марлевая маска или разовая маска.
* пластиковые очки или лицевая маска «Барьер»;
Перчатки:
При малейшей возможности контакта с кровью или жидкими выделениями организма, слизистыми оболочками или поврежденной кожей любого пациента, а также при наличии порезов или других повреждений собственной кожи необходимо использование перчаток.
Перчатки следует менять перед каждым пациентом и перед работой с биологическими жидкостями. Использованные перчатки подлежат утилизации. Стерильные перчатки надеваются лишь для выполнения асептических процедур.
Последовательность действий при использовании стерильных перчаток
| НАДЕВАНИЕ | СНЯТИЕ |
| 1. Развернуть упаковку с перчатками. 2. Взять перчатку за отворот левой рукой так, чтобы пальцы не касались внутренней поверхности перчатки. 3. Сомкнуть пальцы правой руки и ввести их в перчатку. 4. Разомкнуть пальцы правой руки и натянуть на» них перчатку, не нарушая ее отворота. 5. Завести под отворот левой перчатки 2, 3- и 4-й пальцы правой руки, уже одетой в перчатку так, чтобы 1-й палец правой руки был направлен в сторону 1-го пальца на левой перчатке. 6. Держать левую перчатку 2, 3- и 4-м пальцами правой руки вертикально. 7. Сомкнуть пальцы левой руки и ввести ее в перчатку. 8. Расправить отворот левой перчатки, натянув ее на рукав, затем на правой с помощью 2- и 3-го пальцев, подводя их под подвернутый край перчатки. | 1. Пальцами правой руки в перчатке сделать отворот на левой перчатке, касаясь ее только с наружной стороны. 2. Пальцами левой руки сделать отворот на правой перчатке, также касаясь ее только с наружной стороны. 3. Снять перчатку с левой руки, выворачивая ее наизнанку и держа за отворот. 4. Держать снятую с левой руки перчатку в правой руке. 5. Левой рукой взять перчатку на правой руке за отворот с внутренней стороны и снять перчатку с правой руки, выворачивая ее наизнанку. 6. Обе перчатки (левая оказалась внутри правой) поместить в емкость с дезинфицирующим средством 7. После дезинфекции выбросить в емкость «Отходы класса Б» |
Маски:
Необходимы для избежания воздушно-капельного переноса микроорганизмов, а также при наличии вероятности попадания в рот и нос биологических жидкостей пациентов при работе.
Маски следует заменять, когда они станут влажными. Нельзя опускать их на шею, использовать повторно. Все маски должны полностью закрывать рот и нос.
Высококачественные одноразовые маски намного эффективнее, чем обычные марлевые или бумажные.
Порядок снятия маски:
* снять маску, прикасаясь только к завязкам;
* поместить маску в емкость с крышкой для последующей дезинфекции;
* 4-х-слойную марлевую маску меняют каждые 4 часа.
Защита для глаз:
Защитные барьеры (щитки, очки) для глаз и лица необходимы, чтобы предохранить глаза от брызг крови или жидких выделений организма. Защитные очки и лицевую маску тщательно моют теплой водой с мылом в конце рабочего дня и протирают насухо стерильной салфеткой. Хранят в шкафу на полке вместе с аптечкой первой помощи.
Халаты и фартуки:
Основная цель халатов и полиэтиленовых фартуков — исключить попадание биологических жидкостей пациентов на одежду и кожу персонала. Смена халата производится ежедневно или чаще, если это необходимо. Запрещается производить стирку халатов на дому.
Порядок снятия халата.
* снять халат вначале с одной руки, касаясь только нижней части рукавов
* снять халат со второй руки, прикасаясь к нему изнутри и выворачивая его наизнанку;
* поместить халат в емкость с маркировкой «Грязное белье»;
Раздел 11
Обработка рук
МЫТЬЕ РУК — НАИБОЛЕЕ ЭФФЕКТИВНЫЙ МЕТОД ПРЕДУПРЕЖДЕНИЯ РАСПРОСТРАНЕНИЯ МИКРООРГАНИЗМОВ МЕЖДУ ПЕРСОНАЛОМ И БОЛЬНЫМИ ЛПУ

Обработка рук
| Снять кольца, перстни и другие украшения, так как они затрудняют эффективное удаление микроорганизмов; открыть кран; с помощью дозатора налить в ладонь жидкое мыло; под умеренной струей комфортно теплой воды энергично намылить руки жидким мылом из разового дозатора; |
| ||
| тереть ладонью о ладонь; |
| ||
| тереть правой ладонью по тыльной стороне левой руки; тереть левой ладонью по тыльной стороне правой руки; |
| ||
| сложив ладони, тереть внутренние поверхности пальцев движениями вверх и вниз; |
| ||
| тереть тыльной стороной пальцев по ладони другой руки; |
| ||
| тереть пальцы круговыми движениями; |
| ||
| поочередно круговыми движениями тереть ладони сжатыми пальцами; |
| ||
| Внимание! Каждое движение следует повторять 5 раз! | |||
|
| * руки сполоснуть; * высушить руки двумя бумажными салфетками; * салфетку сбросить в пакет «Отходы класса А» * закрыть кран локтем или запястьем Внимание! Запрещается закрывать кран руками! | ||
РАЗДЕЛ 12
Регистрация аварийных ситуаций
Мероприятия при возникновении аварийных ситуаций:
При повреждении емкости, разливе биологических субстратов:
-
использовать защитную одежду: перчатки, фартук, маску или щиток;
-
ограничить место аварии ветошью и залить его дезинфицирующим раствором (3% раствором хлорамина; 0,1% раствором Жавелиона; 6% перекисью водорода и т.д.) на 1 час;
-
через час собрать разбитую емкость с помощью совка, выбросить, поверхности вымыть водой;
-
перчатки повторному использованию не подлежат.
При повреждении кожных покровов инструментами, загрязненными биологическими жидкостями пациента:
-
снять перчатки,
-
выдавить кровь из ранки,
-
обработать 700 спиртом,
-
вымыть руки под проточной водой с двукратным намыливанием,
-
обработать ранку 5% настойкой йода.
При попадании биологических жидкостей пациентов на слизистую глаз:
* промыть под проточной водой,
* закапать 20 % раствор сульфацила-натрия или промыть 0,05% раствором марганцевокислого калия (разведение 1 : 10000);
При попадании биологических жидкостей пациентов на слизистую носа:
* промыть под проточной водой,
* промыть 0,05% раствором марганцевокислого калия;
При попадании биологических жидкостей пациентов на неповрежденную кожу:
* обработать кожу 700 спиртом,
* вымыть руки под проточной водой с двукратным намыливанием,
* повторно обработать 700 спиртом,
При попадании биологических жидкостей пациентов на слизистую рта:
* прополоскать водой
* прополоскать 0,05% раствором марганцевокислого калия или 700 спиртом;
Внимание! Категорически запрещается тереть слизистые оболочки, загрязненные кровью или другими биологическими жидкостями.
В случае повреждения пробирки с кровью во время работы центрифуги:
- крышку открывать медленно, только через 40 минут после полной остановки,
- все центрифужные стаканы и разбитое стекло поместить в дезинфицирующий раствор на 1 час (3% раствором хлорамина, 0,1% раствором Жавелиона, 6% перекисью водорода и т.д.),
- внутреннюю и наружную поверхность центрифуги и крышки обработать дезинфицирующим раствором двукратным протиранием с интервалом в 15 минут.
Состав аптечки первой помощи при аварийной ситуации:
-
спирт 70%;
-
5% спиртовая настойка йода;
-
20 % раствор сульфацила-натрия;
-
навески марганцевокислого калия для приготовления 0,05% раствора (50 мг на 100 мл воды);
-
бинт, лейкопластырь, напальчники, перчатки.
Порядок регистрации аварийных ситуаций
и перечень необходимых мероприятий.
В случае возникновения аварийной ситуации следует:
-
поставить в известность госпитального эпидемиолога, старшую медицинскую сестру, заведующего отделением;
-
зарегистрировать данный факт в журнале учета аварийных ситуаций, который хранится у старшей сестры.
Форма ведения журнала:
| Дата и время аварийной ситуации | ФИО пострадавшего, должность | Обстоятельства, характеристика травмы | ФИО пациента, сведения об инфицировании | Мероприятия при травме | Даты и результаты лабораторного обследования пострадавшего (код 120) |
| 1 | 2 | 3 | 4 | 5 | 6 |
В графе 4 отмечаются данные лабораторного обследования пациента (если таковые имеются) на HВsAg, анти-ВГС и ВИЧ на момент аварийной ситуации.
В графе 6 отмечаются данные лабораторного обследования медицинского работника на HВsAg, анти-ВГС и ВИЧ на момент аварийной ситуации, через 3 ,6,12 месяцев после травмы.
По каждому случаю проводится расследование в соответствии с положением о порядке рассмотрения и учета несчастного случая на производстве, составляется акт о несчастном случае по форме Н-1 в 2-х экземплярах.
Медицинским работникам после аварийных ситуаций рекомендуется практиковать безопасные сексуальные отношения, не планировать беременность, отказаться от донорства в течение 6 месяцев.
Экстренная химиопрофилактика при аварийных ситуациях:
Решение о начале посттравматической профилактике (ПТП) принимается комиссией в составе: ответственного врача по ВИЧ-инфекции (врач КДК, ЦПБС) и заместителя главного врача с учетом всех особенностей зарегистрированного случая в больнице.
Химиотерапия должна проводиться не позднее первых 24 часов с момента аварийной ситуации.
Раздел 13
7 правил универсальных мер безопасности медицинского персонала от инфекции
Медицинскому персоналу следует помнить и применять 7 правил безопасности для защиты кожи и слизистых оболочек при контакте с кровью или жидкими выделениями организма любого пациента.
1. Мыть руки до и после любого контакта с пациентом.
2. Рассматривать кровь и биологические жидкости всех пациентов как потенциально инфицированные и работать с ними только с использованием СИЗ.
3. Сразу после применения помещать использованные шприцы, системы, сосудистые катетеры в специальный контейнер для утилизации острых предметов, после выполнения манипуляции не снимать иглу со шприца (катетера, системы) до полного их обеззараживания.
4. Пользоваться средствами защиты глаз и масками для предотвращения возможного попадания брызг крови или других жидких выделений в лицо.
5. Использовать специальную влагонепроницаемую одежду для защиты тела от возможного попадания брызг крови или жидких выделений.
6. Рассматривать все белье, запачканное кровью или жидкими выделениями, как потенциально инфицированное.
7. Рассматривать все образцы лабораторных анализов как потенциально инфицированные.
Раздел 14
Санитарно-противоэпидемический режим
Правила:
Точное выполнение инструкций по санитарно–гигиеническим и противоэпидемическим требованиям в стационарах ЛПУ, дезинфекционно-стерилизационному режиму, правил личной гигиены и безопасной работы.
Цель:
Профилактика внутрибольничных заражений больных и персонала.
Контроль и анализ основных режимных моментов:
-
Случаев внутрибольничных заражений гнойно-септических инфекций, вирусных гепатитов, инфекционных заболеваний (совместно с госпитальным эпидемиологом).
-
Технологии выполнения инвазивных манипуляций, соблюдения правил асептики.
-
Дезинфекции предметов ухода.
-
Дезинфекции и стерилизации изделий медицинского назначения.
-
Наличия дезинфекционных средств, соблюдения правил их хранения.
-
Наличия мерной посуды, маркировки, соответствия количеству приготавливаемого раствора.
-
Показателей качества дезинфекции и стерилизации изделий медицинского назначения.
-
Результатов бактериологического лабораторного обследования объектов внешней среды на общую микробную обсемененность (ОМО) и стерильности различных материалов.
-
Выполнения требований по безопасной работе с кровью и биосредами.
-
Использования средств индивидуальной защиты (СИЗ).
-
Наличия, маркировки уборочного инвентаря, правила его использования и хранения.
-
Выполнения требований к соблюдению бельевого режима.
-
Выполнения требований к уборке отделения.
-
Обработки посуды, соблюдения режимных моментов в раздаточной.
-
Утилизации отходов отделения согласно класса опасности.
-
Наличия нормативной документации, учетно-отчетных форм.
-
Обучения персонала отделения мерам профилактики и защиты от внутрибольничных инфекций.
Раздел 15
Санитарно-гигиенический режим отделений
-
Перед поступлением больного в палату кровать, прикроватную тумбочку, подставку для подкладного судна протереть ветошью, смоченной дезинфицирующим раствором. Кровать застелить постельными принадлежностями, прошедшими камерную обработку.
-
Больному выделить индивидуальные предметы ухода: плевательницу, поилку, кружку или стакан, подкладное судно (по необходимости) и т.д., которые после использования тщательно мыть.
-
После выписки больного предметы индивидуального пользования подвергнуть обеззараживанию по режиму, предусмотренному для вирусных гепатитов.
-
При поступлении в больницу больной должен иметь предметы личной гигиены.
-
Больных с педикулезом, первично обработанных в приемном отделении, взять под особое наблюдение и подвергнуть повторной обработке в отделении.
-
Каждый пациент обязан принимать гигиеническую ванну в отделении не реже 1 раза в 7 дней (если нет медицинских противопоказаний) с отметкой в истории болезни. Гигиенический уход за тяжелобольными (умывание, протирание кожи лица, частей тела, полоскание полости рта и т.д.) проводится утром, а также после приема пищи и при загрязнении тела. Периодически должны быть организованы стрижка и бритье больных.
-
Смену нательного и постельного белья производить по мере загрязнения, но не реже 1 раза в 7 дней.
-
При смене нательного и постельного белья аккуратно собрать его в специальные полиэтиленовые или клеенчатые мешки «Для грязного белья». Разборку грязного белья производить в отделении категорически запрещается.
-
Ежедневно перед сном и утром больные должны умываться. Перед каждым приемом пищи больные обязаны мыть руки.
-
Больным запрещается пользоваться для сидения кроватями соседних больных. Медицинским работникам запрещается сидеть на кроватях больных.
-
Проветривание палат производить не реже 4 раз в день: после ночного и дневного сна и перед ночным и дневным сном.
-
Установленные режимом часы сна должны строго соблюдаться всеми больными и не нарушаться персоналом больницы.
-
Выход больных без необходимости для обследования в другие отделения запрещается.
-
Выписку больных производить в специально отведенном месте.
-
Постель (матрац, подушку, одеяло) после выписки больного подвергнуть камерной обработке.
-
Уборку палат проводить не реже 2 раз в день влажным способом с применением дезинфицирующих средств по режиму, предусмотренному типом стационара.
-
Все емкости, используемые в отделении, маркировать согласно назначению и использовать в соответствие с маркировкой.
Сестра – хозяйка:
- организует работу младшего и технического персонала с обязательным контролем выполнения всех объемов работы в отделении;
- смену нательного и постельного белья больных;
- смену спец. одежды медперсонала;
- работу санитарок – буфетчиц;
- проведение гигиенических процедур больным;
- доставку дезредств в отделение;
- доставку использованного белья в прачечную и чистого в отделение;
После выписки больного из отделения сестра – хозяйка обязана:
- принять у выписанного пациента постельные принадлежности,
- освободившееся койко–место застелить матрацем, прошедшим дезкамерную обработку и чистыми постельными принадлежностями;
- обеспечить протирание прикроватной тумбочки и кровати после выписки пациента с дезсредствами или с применением мыльно – содового раствора.
- матрац отправить для камерного обеззараживания после каждого выписанного больного.
Раздел 16
Санитарное содержание помещений, оборудования, инвентаря
-
Коридоры, лестницы моются 2 раза в рабочую смену с применением разрешенных дезинфицирующих средств по режиму, предусмотренному типом стационара.
-
Перед дневным, после дневного и перед ночным сном выносится мусор и проводится влажная уборка пола. Используется уборочный инвентарь с маркировкой «для палат».
-
Проветривание проводится перед сном и после сна (4 раза в сутки), после влажной уборки и после ультрафиолетового облучения палат.
-
Используется уборочный инвентарь с маркировкой «коридор».
-
Туалеты, ванные комнаты подвергаются генеральной уборке ежедневно ночью, с применением дезинфицирующих средств.
-
Используется уборочный инвентарь с маркировкой «для туалета».
-
Уборка производится в специально – выделенном халате и перчатках.
Внимание!
- Халат, выделенный для уборки туалетов, использовать для других целей запрещается.
- Текущая уборка производится не менее 2 раз в течение рабочей смены с обязательным выносом мусора.
-
Все помещения, оборудование, медицинский инвентарь должны содержаться в чистоте.
-
Влажная уборка помещений (мытье полов, протирка мебели, подоконников, дверей и т.д.) – не менее 2-х раз в сутки с применением моющих (мыльно-содовых растворов и других, разрешенных дезинфицирующих средств).
-
Протирка оконных стекол – не реже 1 раза в месяц изнутри и по мере загрязнения, но не реже 1 раза в 4 месяца снаружи.
-
Генеральная уборка помещений с тщательным мытьем стен, полов, всего оборудования, а также протирания мебели, светильников, защитных жалюзи от пыли проводится по утвержденному графику отделения:
o Операционные блоки, перевязочные, смотровые, манипуляционные кабинеты, палаты интенсивной терапии – 1 раз в 7 дней;
o Остальные помещения – не реже 1 раза в месяц;
-
Весь уборочный инвентарь (ведра, ветошь, тряпкодержатели) хранятся в специально выделенном помещении.
-
На уборочном инвентаре должна стоять четкая маркировка с указанием помещения и видов работ.
-
Емкости для мытья полов и помещений хранятся раздельно и используются строго по назначению.
-
После завершения работы весь уборочный инвентарь обрабатывается дезсредством, выдерживая экспозицию, затем ветошь прополаскивается водой, высушивается и хранится в емкости с соответствующей маркировкой.
-
Палатная медицинская сестра контролирует работу, выполняемую младшим медицинским персоналом:
o Рациональное использование дезрастворов;
o Использование необходимых концентраций дезрастворов для дезинфекции предметов ухода (суден, мочеприемников, плевательниц);
o Качество проведения текущей, заключительной и генеральной уборок;
o Содержание, хранение и использование уборочного инвентаря.
Раздел 17
Бельевой режим
Непосредственную ответственность за соблюдение бельевого режима в отделении несут старшие медицинские сестры.
-
Бельевым режимом отделения предусматривается смена белья больным не реже 1 раза в 7 дней; родильницам – 1 раз в 3 дня, нательного белья и полотенец – ежедневно, подкладных салфеток – по мере необходимости. Перед возвращением пациента в палату после операции производится обязательная смена белья. После операции смена белья производится систематически до прекращения выделений из ран;
-
в операционных, акушерских стационарах (родильных блоках и других помещениях с асептическим режимом, а также в палатах для новорожденных) должно применяться стерильное белье;
-
В лечебно-диагностических кабинетах белье используется строго индивидуально для каждого пациента.
-
Спецодежда персонала родильных отделений, отделении реанимации и интенсивной терапии, оперблоков, процедурных и перевязочных кабинетов, ЦСО, инфекционных больниц (отделений) меняется ежедневно и по мере загрязнения. Спецодежда персонала других отделений меняется 1 раз в 3 дня, а также по мере загрязнения.
-
Стирка спецодежды медицинского персонала в домашних условиях не допускается.
Сбор, хранение и транспортирование грязного белья
За сбор, хранение и транспортирование грязного белья в отделении ответственность несет сестра – хозяйка отделения.
-
К сбору, сортировке, счету, транспортированию грязного белья не допускается медицинский персонал, занятый уходом за больными или принимающий участие в различных манипуляциях и исследованиях.
-
Персонал, работающий с грязным бельем, должен быть обеспечен санитарной одеждой (халат, косынка) и средствами индивидуальной защиты (перчатки, косынка, халат, маска или респиратор). После окончания работы с грязным бельем санитарную одежду направляют в стирку, перчатки и маску обеззараживают в дезинфицирующем растворе, руки обрабатывают одним из антисептических средств и моют водой с мылом.
-
Для сбора грязного белья в палатах используют специальную тару (мешки из клеенки, полипропилена, баки с крышками, бельевые тележки и т.д.)
-
При сборе грязного белья запрещается встряхивать его и бросать на пол.
-
После смены белья в палатах проводят влажную уборку с использованием дезинфицирующих растворов. Для этой цели используют дезинфекционные средства, разрешенные к применению в присутствии больных (0,06% раствор Жавелиона, 3%-ный раствор перекиси водорода с 0,5%-ным раствором моющего средства и другие).
-
Грязное белье из отделений в упакованном виде на промаркированных тележках (для грязного белья) или специальным автотранспортом доставляется в помещение для сбора грязного белья в больничную прачечную (или в центральную грязновую при отсутствии прачечной лечебного учреждения).
-
Допускается временное хранение (не более 12 ч) грязного белья в отделениях в санитарных комнатах или других специально отведенных для этой цели помещениях с водостойкой отделкой поверхностей, оборудованных умывальником, устройством для обеззараживания воздуха, в закрытой таре (металлических, пластмассовых бачках, плотных ящиках и других емкостях, подвергающихся дезинфекции).
-
Производить сдачу белья и спецодежды следует строго в установленные дни в соответствии с утвержденным графиком.
-
Запрещается разборка грязного белья в отделениях.
Выдача, транспортирование чистого белья
-
Выдача белья в отделения производится в установленном порядке по утвержденному в медицинском учреждении графику.
-
Чистое белье выдается на основании накладной, полученной при сдаче белья в стирку.
-
Для предотвращения возможного загрязнения чистое белье транспортируется в подразделения, упакованное по 10 кг в чистые холщовые мешки.
-
В отделениях, в помещении для хранения чистого белья, мешки снимают, а белье размещают на стеллажах. Выдается белье сестрой – хозяйкой по мере надобности.
Раздел 18
Уборка помещений по типу текущей дезинфекции
Цель:
-
Создание безопасной чистой окружающей среды для пациентов и медперсонала.
-
Разрушение и сведение к минимуму большинства болезнетворных микроорганизмов на поверхности неживых предметов.
-
Снижение риска перекрестного заражения.
Показания: все помещения лечебно-профилактического учреждения (палаты, кабинеты, вспомогательные помещения), в которых могут находиться пациенты и медперсонал.
Необходимые условия:
-
Дезинфицирующие /моющие растворы, разрешенные к применению в установленном законом порядке.
-
Емкости для дезинфицирующих растворов
-
Уборочный инвентарь либо стационарная или переносная система влажно-вакуумной очистки.
-
Защитная одежда для медперсонала (комбинезон или халат, влагостойкий фартук, головной убор, 4-слойная маска, перчатки из плотной резины, моющаяся обувь на низком каблуке).
-
Регулярность уборок: влажная уборка – 2 раза в день, уборка с дезинфицирующими средствами – не реже 1 раза в день.
Процесс
-
Убрать весь материал со стерильного стола;
-
надеть халат «Для уборки кабинета» и резиновые перчатки;
-
ветошью с дезинфицирующим раствором в концентрации раствора по режиму, предусмотренному для вирусных гепатитов протереть горизонтальные поверхности, столы и др.;
-
ветошь погрузить в емкость с дезинфицирующим раствором;
-
в ведре с маркировкой «Для мытья полов» приготовить дезинфицирующий раствор в концентрации по режиму, предусмотренному для вирусных инфекций;
-
вымыть пол;
-
прополоскать и отжать ветошь, вылить раствор в канализацию;
-
налить в ведро чистой воды, прополоскать ветошь, слить воду в канализацию;
-
убрать ведро и ветошь в помещение, предназначенное для ее хранения;
-
вымыть с мылом руки в перчатках, перчатки снять и убрать в тумбочку;
-
снять и убрать в отведенное для хранения место рабочий халат;
-
провести гигиеническое мытье рук;
-
надеть медицинский халат, колпак или косынку;
-
включить бактерицидный облучатель (время экспозиции зависит от типа облучателя);
-
при отсутствии светового табло над дверью повесить табличку: « Не входить. Опасно. Идет обеззараживание ультрафиолетовым излучением»;
-
после окончания экспозиции бактерицидного облучения проветрить помещение;
-
после окончания экспозиции бактерицидного облучения и проветривания кабинет готов к работе.
Контроль качества: по результатам бактериологического исследования проб воздуха и смывов с вымытых поверхностей.
Ультрафиолетовое облучение палат, помещений
Время расчета ультрафиолетового облучения помещений проводит главный инженер или другое ответственное лицо по учету бактерицидных установок. Экспозиция облучение зависит от типа и объема помещения, типа бактерицидной установки и фиксируется ответственным лицом в журнал по установленной форме в соответствии с методическим руководством (табл.10).
■ Осуществляется палатными медицинскими сестрами 2 раза в сутки после проведения влажной уборки помещений.
■ Время ультрафиолетового облучения – 20-30 минут (в зависимости от мощности лампы).
■ В отделении пульмонологии – 2 раза в сутки.
■ В отделении гематологии – 2 раза в сутки. Палаты с пациентами, находящимися в миелостатической депрессии – 6-8 раз в сутки.
■ В отделении прогрессирующих заболеваний нервной системы – 2 раза в сутки.
Таблица 10
Допустимые уровни бактериальной обсемененности воздушной среды помещений ЛПУ в зависимости от их функционального назначения и класса чистоты (СанПиН 2.1.3.1275-03 «Гигиенические требования к размещению, устройству, оборудованию и эксплуатации больниц, родильных домов и других лечебных стационаров»).
| № | Класс чистоты | Название помещения | Санитарно-микробиологические показатели | |||||
| Общее количество микроорганизмов в 1 м3 воздуха (ОМЧ), КОЕ/м3 | Количество колоний Staphylococcus aureus в 1 м3 воздуха, КОЕ/м3 | Количество плесневых и дрожжевых грибов в 1 дм воздуха | ||||||
| До начала работы | Во время работы | До начала работы | Во время работы | До начала работы | Во время работы | |||
| 1 | Особо чистые (А) | Операционные, родзалы, асептические боксы для гематологических, ожоговых пациентов, палаты для недоношенных детей, асептический блок аптек, стерилизационная (чистая половина), боксы бактериологической лаборатории | Не более 200 | Не более 200 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
| 2 | Чистые (Б) | Процедурные, перевязочные, предоперационные, палаты и залы реанимации, детские палаты, комнаты сбора и пастеризации грудного молока, ассистентские и фасовочные аптек, помещения бактериологических и клинических лабораторий, предназначенных для проведения исследований | Не более 500 | Не более 750 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
| 3 | Условно-чистые (В) | Палаты хирургических отделений, коридоры, примыкающие к операционным, родильным залам, смотровые, боксы и палаты инфекционных отделений, ординаторские, материальные, кладовые чистого белья | Не более 750 | Не более 1000 | Не должно быть | Не должно быть | Не должно быть | Не должно быть |
| 4 | Грязные (Г) | Коридоры и помещения административных зданий, лестничные марши, санитарные комнаты, туалетные комнаты, комнаты для грязного белья и временного хранения отходов | Не нормируются |
Раздел 19
Уборка по типу заключительной дезинфекции
Цель:
■ Сведение до минимума количества микроорганизмов после полной уборки помещений.
■ Снижение риска перекрестных заражений.
Показания:
■ Помещения операционного блока, хирургических, перевязочных, процедурных и других манипуляционных кабинетов.
Необходимые условия:
■ Регулярное проведение – 1 раз в 7 дней, график проведения утвержден заведующим отделением.
■ Дезинфицирующие /моющие растворы, разрешенные к применению в установленном законом порядке.
■ Стерильная ветошь.
■ Уборочный инвентарь либо стационарная или переносная система влажно-вакуумной очистки.
■ Защитная одежда для медперсонала (комбинезон или халат, влагостойкий фартук, головной убор, 4-слойная маска, перчатки из плотной резины, моющаяся обувь на низком каблуке).
Процесс:
-
надеть рабочий халат;
-
освободить поверхности рабочих и перевязочных столов;
-
освободить шкафы и ящики столов, оставив их открытыми или выдвинутыми; шкафы, столы, оборудование отодвинуть от стен;
-
надеть защитные очки, перчатки, респиратор;
-
приготовить в емкости гидропульта дезинфицирующий раствор;
-
с помощью гидропульта нанести на стены, окна, двери, внутренние поверхности шкафа, тумбочек, столов и другие поверхности дезинфицирующий раствор в концентрации, предусмотренной для режима «вирусные гепатиты» из расчета 0.2л на 1 м2. Если не используется гидропульт, то стены и потолок моют с помощью длинного держателя ветоши;
-
покинув помещение, плотно закрыть дверь;
-
выдержать время экспозиции дезинфицирующего раствора;
-
по окончании экспозиции приготовить в емкостях «Для дезинфекции поверхностей» и «Для мытья пола» приготовить 0.5% моющий раствор;
-
вымыть стены стерильной ветошью на полную высоту и горизонтальные поверхности, пригласить электрика и протереть плафоны;
-
прополоскать, тщательно отжать ветошь;
-
вылить остатки моющего раствора в канализацию;
-
вымыть пол;
-
приготовить в емкости «Для дезинфекции поверхностей» дезинфицирующий раствор (по режиму, предусмотренному для вирусных гепатитов);
-
протереть все предметы, извлеченные из шкафа и столов (кроме коробок с лекарственными препаратами);
-
вылить использованный дезинфицирующий раствор;
-
в ведре с маркировкой «Для мытья пола» приготовить 0.5% раствор моющего средства;
-
вымыть пол;
-
прополоскать и отжать ветошь, вылить раствор в канализацию;
-
налить в ведро чистой воды, прополоскать ветошь, слить воду в канализацию;
-
ветошь оставить в расправленном виде для высушивания;
-
убрать ведро и ветошь в помещение, предназначенное для ее хранения;
-
вымыть с мылом руки в перчатках, перчатки снять и убрать в тумбочку;
-
снять и убрать в отведенное для хранения место рабочий халат;
-
провести гигиеническое мытье рук;
-
надеть чистый медицинский халат, колпак или косынку;
-
включить бактерицидный облучатель (время экспозиции зависит от типа облучателя).
-
при отсутствии светового табло над дверью повесить табличку: « Не входить. Опасно. Идет обеззараживание ультрафиолетовым излучением».
-
после окончания экспозиции бактерицидного облучения выключить облучатель
-
проветрить помещение;
-
Уборочный инвентарь после дезинфекции обеззаразить, прополоскать ветошь, высушить и хранить в специальном шкафу или выделенном месте.
Контроль качества:
-
Анализ регистрируемых внутрибольничных инфекций.
-
Анализ результатов бактериологического обследования проб воздуха и смывов с обработанных поверхностей.
Смывы с объектов внешней среды и стерильность материалов проводит лицензированная бактериологическая лаборатория ЛПУ или Лаборатории Роспотребнадзора (согласно договора). Отбор проб производит специально обученный лаборант в стерильные емкости или пробирки. Медицинскому персоналу подразделений ЛПУ самостоятельно производить отбор проб запрещается!
Раздел 20
Гигиенические требования при организации питания больных в отделении
Для транспортирования готовой пищи в отделения используют термосы или плотно закрывающуюся посуду. Хлеб можно транспортировать в полиэтиленовых или клеенчатых мешках, хранение хлеба в которых не допускается. Раздачу пищи производят в течение 2 часов после ее изготовления. Не допускается оставлять в буфетных остатки пищи после ее раздачи больным, а также смешивать пищевые остатки со свежими блюдами.
Раздачу пищи больным производят буфетчицы и дежурные медицинские сестры отделения в халатах с маркировкой «Для раздачи пищи». Не допускается к раздаче пищи младший обслуживающий персонал.
В местах приема передач и в отделениях должны быть вывешены списки разрешенных (с указанием их предельного количества) для передачи продуктов.
Ежедневно медицинская сестра отделения должна проверять соблюдение правил и сроков годности (хранения) пищевых продуктов, хранящихся в холодильниках отделения и тумбочках больных. При обнаружении пищевых продуктов с истекшим сроком годности (хранения), хранящихся без целлофановых пакетов (в холодильнике), без указания фамилии больного, а также имеющих признаки порчи они должны изыматься в пищевые отходы. О правилах хранения больной должен быть информирован при поступлении в отделение.
Для обработки посуды необходимо использовать моющие, чистящие и дезинфицирующие средства, разрешенные к применению в лечебных учреждениях в установленном порядке. В моечных отделениях вывешивают инструкцию о правилах мытья посуды и инвентаря с указанием концентраций и объемов применяемых моющих и дезинфицирующих средств.
Обработка столовой, чайной посуды, столовых приборов должна проводиться раздельно в следующей последовательности:
- при обработке столовой посуды проводится механическое удаление пищи и мытье посуды в первой мойке с обезжиривающими средствами в растворе с температурой воды 500С, во второй мойке – в дезинфицирующем растворе, в третьей – ополаскивание проточной горячей водой с температурой не ниже 650С, просушивание посуды на специальных полках или решетках;
- при обработке чайной посуды и столовых приборов проводится механическое удаление пищи и погружение посуды в раствор с обезжиривающими и дезинфицирующими средствами, во второй мойке – ополаскивание посуды проточной горячей водой с температурой не ниже 650С, просушивание посуды на специальных полках или решетках;
- мочалки для мытья посуды и ветошь для протирки столов по окончании уборки кипятят в течение 15 минут или замачивают в дезинфицирующих растворах;
- кухонную посуду буфетных отделений моют горячей водой с температурой не ниже 500 С, ополаскивают проточной горячей водой с температурой не ниже 650 С, просушивают посуду на специальных полках или решетках.
После каждой раздачи пищи производят тщательную уборку помещений буфетных в отделениях с применением дезинфицирующих средств. Уборочный материал после мытья полов заливают раствором дезсредств в том же ведре, которое использовалось для уборки, далее ополаскивают в воде и сушат.
Раздел 21
Классификация медицинских отходов
1. Лечебно-профилактическое учреждение вне зависимости от его профиля и коечной мощности в результате своей деятельности образует различные по фракционному составу и степени опасности отходы.
2. Все отходы здравоохранения разделяются по степени их эпидемиологической, токсикологической и радиационной опасности на пять классов опасности (табл.11):
Класс А. Неопасные отходы лечебно-профилактических учреждений.
Класс Б. Опасные (рискованные) отходы лечебно-профилактических учреждений.
Класс В. Чрезвычайно опасные отходы лечебно-профилактических учреждений.
Класс Г. Отходы лечебно-профилактических учреждений, по составу близкие к промышленным.
Класс Д. Радиоактивные отходы лечебно-профилактических учреждений.
Таблица 11
Классификация отходов ЛПУ
| Категория опасности | Характеристика морфологического состава |
| Класс А Неопасные | Отходы, не имеющие контакта с биологическими жидкостями пациентов, инфекционными больными, нетоксичные отходы. Пищевые отходы всех подразделений ЛПУ кроме инфекционных (в т.ч. кожно-венерологических), фтизиатрических. Мебель, инвентарь, неисправное диагностическое оборудование, не содержащее токсичных элементов. Неинфицированная бумага, смет, строительный мусор и т.д. |
| Класс Б Опасные (рискованные) | Потенциально инфицированные отходы. Материалы и инструменты, загрязненные выделениями, в т.ч. кровью. Выделения пациентов. Патологоанатомические отходы. Органические операционные отходы (органы, ткани и т.п.). Все отходы из инфекционных отделений (в т.ч. пищевые). Отходы из микробиологических лабораторий, работающих с микроорганизмами 3—4-й групп патогенности. Биологические отходы вивариев. |
| Класс В Чрезвычайно опасные | Материалы, контактирующие с больными особо опасными инфекциями. Отходы из лабораторий, работающих с микроорганизмами 1—4-й групп патогенности. Отходы фтизиатрических, микологических больниц. Отходы от пациентов с анаэробной инфекцией |
| Класс Г Отходы, по составу близкие к промышленным | Просроченные лекарственные средства, отходы от лекарственных и диагностических препаратов, дез.средства, не подлежащие использованию, с истекшим сроком годности. Цитостатики и другие хим-препараты. Ртутьсодержащие предметы, приборы и оборудование. |
| Класс Д Радиоактивные отходы | Все виды отходов, содержащих радиоактивные компоненты. |
Общие правила организации системы сбора, временного хранения и транспортирования отходов в ЛПУ
1. Организованная на территории ЛПУ система сбора, временного хранения и транспортирования отходов должна состоять из следующих звеньев:
-
сбора отходов внутри медицинского подразделения;
-
транспортирования и перегрузки отходов в (меж)корпусные контейнеры;
-
временного хранения отходов на территории ЛПУ;
-
транспортирования внутри-(меж)корпусных контейнеров к месту обезвреживания отходов.
Порядок проведения работ для каждого звена определяется соответствующими разделами санитарных правил «Правила сбора, хранения и удаления отходов в ЛПУ». В каждом лечебном учреждении разрабатывается и утверждается система сбора, временного хранения и удаления отходов различных классов опасности.
2. К отходам, образующимся на территории лечебно-профилактического учреждения, в зависимости от их класса, предъявляются различные требования по сбору, временному хранению и транспортированию.
3. Смешение отходов различных классов на всех стадиях их сбора, хранения и транспортирования недопустимо.
Раздел 22
Изоляционно-ограничительные мероприятия
22.1. При выявлении в отделении больных с подозрением на острую кишечную инфекцию, носителей возбудителей острых кишечных инфекций (ОКИ) обеспечить:
1. изоляцию больного ОКИ в инфекционный стационар или, как исключение, в отдельную палату в случае необходимости продолжения лечения в отделении больницы;
2. карантин в палате и медицинское наблюдение за контактными в течение 7 дней со дня изоляции больного (носителя), измерение температуры тела утром и вечером;
3. забор материала (рвотные массы, промывные воды, испражнения) для бактериологического исследования;
4. однократное бактериологическое обследование контактных по палате;
5. проведение текущей и заключительной дезинфекции в палате с обязательной камерной дезинфекцией постельных принадлежностей;
6. выделение отдельной посуды для питания больных с обязательной дезинфекцией по режиму для кишечных инфекций.
7. передать экстренное извещение на больного по ф.058/у, с обязательной записью в журнале (ф.060/у)
22.2. Перечень предметов, входящих в укладки для забора материала при особо опасных инфекциях:
1. Стерильная укладка:
| 1. банки широкогорлые с крышками или притертыми пробками, емкостью не менее 100 мл | 2 шт |
| 2. стеклянные трубки с резиновой грушей малого калибра | 2 шт |
| 3. пинцет | 1 шт |
| 4. марлевые салфетки 10х10 | 5 шт |
| 5. предметные стекла обезжиренные | 50 шт |
| 6. предметные стекла со шлифованным краем | 3 шт |
Стерильная укладка стерилизуется 1 раз в 3 месяца.
2. Нестерильная укладка:
| 1. Емкость эмалированная 10л | 1 шт |
| 2. Клеенка медицинская подкладная | 1м |
| 3. Перья-скарификаторы для забора крови | 30 шт |
| 4. Полиэтиленовые пакеты | 5 шт |
| 5. Направление на анализ (бланки) | 3 шт |
| 6. Лейкопластырь | 1 шт |
| 7. Простой карандаш | 1 шт |
| 8. Карандаш по стеклу | 1 шт |
| 9. Бикс (металлический контейнер) | 1 шт |
| 10. Инструкция по забору материала | 1 шт |
| 11. Хлорамин в пакете | 300г |
| 12. Дезинфицирующее таблетированное хлорсодержащее средство (Клорсепт, Санивап и др.) | 1банка |
| 13. Перчатки резиновые | 2 пары |
3. Объем отбираемого на исследование материала.
| На холеру: | рвотные массы | 10-20 мл |
| желчь | порции В и С | |
| испражнения | 20 гр. | |
| На чуму: | кровь | 10-15 мл |
| мокрота | 10-30 мл | |
| слизь | стерильным тампоном из зева (тампон предварительно смочить в стерильном физрастворе) | |
| пустулы | соскабливать стерильным скальпелем чешуйки в стерильные пробирки | |
| папулы | в шприц 2 мл физраствора и содержимое папулы |
Материал забирается до назначения антибиотиков и доставляется в лабораторию в течение 2 часов с сопроводительным документом, где указывается:
1. Ф.И.О. больного
2. Возраст.
3. Место работы.
4. Наименование материала.
5. Диагноз.
6. Дата и время забора.
7. Первичный или повторный анализ.
8. В какой среде материал.
9. Использовались ли антибиотики и какие.
10. Отделение, направившее на исследование.
Подпись врача.
1.Комплектующие детали противочумного костюма 1 типа:
— комбинезон или пижама (2)
— капюшон или белая косынка (2)
— халат противочумный (2)
— защитные очки или прозрачная целофановая пленка (2)
— ватно-марлевая маска (2)
— перчатки анатомические или хирургические (2)
— носки или чулки (2)
— сапоги резиновые (2 пары)
— полотенце
— фартук клеёнчатый или прорезиненный
— нарукавники клеёнчатые
(последние 2 наименования в комплект не входят и надеваются при необходимости).
2.Показания к использованию костюма:
— при исследовании материала от больного, с подозрением на чуму;
— в изоляторе для лиц, бывших в контакте с больным легочной формой чумы;
— при проведении профилактических и противоэпидемических мероприятий в очаге, где имеются больные легочной и септической формами чумы;
— при вскрытии трупа человека, погибшего от чумы или при подозрении на это заболевание.
3.Порядок работы в противочумном костюме 1 типа:
— медперсонал, перед тем, как одеть противочумный костюм, должен обработать себе слизистые глаз, носа, ротовой полости свежеприготовленным раствором стрептомицина (в 1мл-250000ЕД), кожу рук и открытых частей лица — 70% спиртом или дезраствором. Если у больного не легочная форма чумы, то можно ограничиться обычной дезинфекцией рук.
4.Последовательность одевания противочумного костюма:
— одеть пижаму, затем носки и резиновые сапоги;
— одеть косынку;
— одеть противочумный халат; тесёмки у ворота и пояс халата завязать спереди на левой стороне петлёй, после чего закрепить тесёмочки на рукавах;
— одеть маску так, чтобы были закрыты рот и нос, при этом верхний край респиратора должен находиться на уровне нижней части орбит, а нижний слегка заходить под подбородок. Верхние тесёмки респиратора завязать петлёй на затылке, а нижние — на темени (по типу пращевидной повязки). Надев респиратор, по бокам крыльев носа заложить ватные тампоны;
— натереть очки сухим мылом для предупреждения запотевания и одеть, после чего на переносицу заложить ватный тампон;
— надеть перчатки, клеёнчатый фартук, нарукавники и вторую пару резиновых перчаток;
— полотенце заложить за пояс фартука с правой стороны.
5.Порядок снятия противочумного костюма:
— тщательно, в течение 1-2 минут вымыть руки в перчатках в дезрастворе;
— медленно вытащить полотенце, свернуть наружной стороной внутрь;
— клеёнчатый фартук протереть ватным тампоном, обильно смоченным дезсредством, снять его, сворачивая наружной стороной внутрь;
— протереть нарукавники, снять их и одну пару перчаток;
— протереть сапоги сверху вниз ватными тампонами, обильно смоченными дезрастворами (для каждого сапога применяют отдельный тампон);
— очки снять плавными движениями, оттягивая двумя руками вперёд, вверх, назад, очки погрузить в 70% спирт;
— ватно-марлевую маску снять не касаясь лица наружной её стороной;
— развязать вязки ворота и пояс халата и, опустив верхний край перчаток, завязки рукавов. Снять халат, заворачивая наружную поверхность внутрь;
— снять косынку, осторожно собирая на затылке все её концы в одну руку;
— снять вторую пару перчаток, проверить их целость в дезрастворе (но не воздухом);
— ещё раз обмыть сапоги в баке с дезраствором и снять их;
— после снятия защитного костюма руки тщательно вымыть с мылом в теплой воде, протереть 70% спиртом.
Рекомендуется принять душ.
22.3. Схема плана действий медицинского работника при выявлении больного с подозрением на атипичную пневмонию (SARS, ТОРС)
1. Изолировать пациента в отдельную палату.
2. Немедленно информировать о больном с указанием основных клинико-эпидемиологических данных по телефону (рации) или через посыльного:
— руководителя ЛПУ (ответственного дежурного врача),
— ТУ Роспотребнадзора по тел. 25-17-22,
— оперативного дежурного врача областного Центра медицины катастроф по телефону 36-25-32
3. Вызвать бригаду СМП для экстренной госпитализации больного в специализированное отделение.
4. Надеть защитный костюм, который доставляется нарочным, не бывшем в контакте с больным, из приемного отделения, предварительно обработав руки и открытые части тела любыми дезинфицирующими средствами, перчатки и оказать помощь больному. Дождаться прихода инфекциониста и покинуть помещение.
5. Произвести в установленном порядке забор материала от больного для лабораторного исследования и его доставку в центр Роспотребнадзора территории для последующего отправления в лабораторию ООИ центра Роспотребнадзора в Кемеровской области (телефон 36-73-38).
6. Снять защитный костюм и поместить в бачок с дезинфицирующим раствором или влагонепроницаемый пакет, обработать обувь, полностью переодеться в запасной комплект (личную одежду и обувь поместить в клеенчатый мешок для обеззараживания). Открытые части тела обработать 700 спиртом, прополоскать рот 700 спиртом, в нос и глаза закапать растворы антибиотиков или 1% раствор борной кислоты.
7. Организовать дезинфекцию помещения, мокроты больного. Емкости для дезинфекции поместить перед палатой.
В случае подтверждения диагноза ТОРС у больного до его эвакуации:
1. Временно запрещается вход в больницу и выход из нее.
2. Закрываются двери отделения, где выявлен больной с ТОРС. У палаты, где находится больной, и у входа в отделение выставляются посты. В отделении запрещается хождение больных и выход из него. Временно прекращается прием, выписку и посещения больных. Запрещается вынос вещей, истории болезни из палаты до проведения заключительной дезинфекции.
3. На входных дверях больница вывешивается объявление о временном его закрытии.
4. Прекращается сообщение между этажами.
5. Прием больных по жизненным показаниям проводится в изолированных от общего потока больных помещениях.
6. За лицами, находившимися в контакте с больным, устанавливается медицинское наблюдение в течение 14 дней.
7. После эвакуации больного проводится заключительная дезинфекция.
22.4. Обработка пациентов, пораженных педикулезом
При головном или лобковом педикулезе проводят обработку волос головы и волосистых частей тела педикулицидами с последующим их мытьем горячей водой с использованием любого моющего средства.
Для обработки волосистых частей тела используют следующие инсектицидные препараты;
* 0,15% водную эмульсию карбофоса (10-50 мл для обработки одного человека),
* 20% водно-мыльную суспензию бензилбензоата (10-30 мл на одного человека);
* лосьоны; Ниттифор, Лонцид, Нитилон, (50-60мл);
* пеномоющие средства; Талла (10-50 мл),
Экспозиция при указанных средствах составляет 10-40 мин в соответствии с этикеткой на каждом конкретном препарате.
После обработки волос головы и их мытья, волосы следует прополоскать теплым 5-10% водным раствором уксусной кислоты, что способствует удалению гнид. Погибших вшей вычесывают частым гребнем на клеенку или бумагу, которые затем сжигают. Гребень после использования необходимо тщательно промыть горячей водой и протереть спиртом.
Передать экстренное извещение на больного по ф.058/у, с обязательной записью в журнале (ф.060/у)
УКЛАДКА
Для проведения противопедикулезной обработки:
Клеенчатый и хлопчатобумажный мешок для сбора вещей больного.
1. Клеенчатая пелерина.
2. Резиновые перчатки.
3. Ножницы, машинка для стрижки волос или бритвенный прибор.
4. Частый гребень.
5. Спиртовка.
6. Косынка (2-3 шт.).
7. Вата.
8. Столовый уксус или 5-10% уксусная кислота.
9. Оцинкованное ведро или лоток для сжигания или обеззараживания волос.
10.Препараты для уничтожения вшей (инсектициды).
22.5. Дезинфекция в очагах чесотки:
1. Камерная обработка постельных принадлежностей и личных вещей больного и контактных проводится 2 раза — после каждого лечения препаратами или 1-й и 4-й дни при лечении по методу Демьяновича.
2. Дезинфекция в палате проводится 1-2% горячим (500 С) мыльно-содовым раствором ежедневно на протяжении всего срока лечения больного и контактных. Уборочный материал после использования уничтожают, руки тщательно моют с мылом.
Методы обработки и лечения пациентов с чесоткой:
Наибольшее распространение при лечении больных чесоткой получили методы терапии бензилбензоатом и по Демьяновичу, обладающие высокой эффективностью, хорошей переносимостью и быстротой оказываемого действия. Независимо от метода лечения втирать лекарственные препараты необходимо в весь кожный покров в определенной последовательности: сначала на кожу обеих кистей, затем в левую и правую верхние конечности, потом в кожу туловища (грудь, спина, ягодицы и половые органы) и, наконец, в кожу нижних конечностей вплоть до пальцев стоп и подошв.
1.Лечение бензилбензоатом. Используется 20% свежеприготовленная суспензия для всех больных и 10% для детей до 3-х лет. Перед употреблением суспензия тщательно взбалтывается, а затем втирается предварительно вымытыми руками в весь кожный покров, кроме головы. 10% суспензию, применяемую для лечения детей, рекомендуется слегка втирать и в кожу волосистой части головы и лица, но так, чтобы препарат не попал в глаза.
В первый день проводят 2 последовательных втирания в течение 10 минут с 10-минутным перерывом для подсыхания кожи. По окончании процедуры больной надевает чистое бельё и одежду. Обязательно меняются постельные принадлежности. Втирание препарата по той же схеме проводится на 4-й день. Обязательным условием лечения является купание перед втиранием бензилбензоата. Руки после обработки нельзя мыть в течение 3-х часов и необходимо дополнительно обрабатывать их после каждого мытья на протяжении курса лечения.
2. Лечение по методу Демьяновича заключается в последовательном втирании в кожу туловища и конечностей 60% раствора гипосульфита натрия (раствор N 1) и 6% раствора соляной кислоты (раствор N 2), а у детей концентрации растворов соответственно составляют 40% (N1) и 4% (N 2).
В начале втирают в кожу раствор N 1 в последовательности, указанной выше. Время втирания препарата 10 минут. После 10-минутного обсыхания процедуру повторяют в той же последовательности.
Еще после 10-минутного перерыва приступают к втираниям в кожу раствора N 2, которые осуществляются в течение 5 минут в той же последовательности 3 раза с интервалами 5 минут.
По окончании втирания больной одевает чистое белье и не моется в течение 3-х дней, но кисти рук обрабатывает повторно после каждого мытья. Через 3 дня больной моется горячей водой и вновь меняет белье, постельные принадлежности.
3. Лечение Перметрином (Медифокс), эмульсия:
1-й день: приготовить свежую водную эмульсию препарата ( 8 мл 5% раствора смешать со 100 мл воды ). Втереть приготовленную эмульсию в кожу рук, туловища и ног, включая подошвы и пальцы. Руки после обработки не мыть в течение 3 часов, в последующем втирать препарат в кожу кистей после каждого их мытья;
2-3-й дни: ежедневно 1 раз в день втирать эмульсию в той же последовательности;
4-й день: смыть остатки препарата теплой водой с мылом без растирания кожи. Сменить нательное и постельное белье.
4. Лечение Спрегалем (аэрозоль):
Больной предварительно моется под душем с мылом. Затем наносится аэрозоль на все тело на расстоянии 20-30 см от поверхности кожи в направлении сверху вниз, за исключением лица и головы.
Нательное и постельное белье необходимо сменить.
Утром следующего дня больной не моется и не меняет белье. Вечером – принимает душ, меняет нательное и постельное белье.
Лечение спрегалем проводится однократно.
5. Особенности лечения чесотки у детей:
-
Втирание мази в кожу ребенка проводит мать или другое ухаживающее за ним лицо;
-
Обязательно втирать препарат во все участки кожного покрова, даже в случае ограниченного поражения, исключая кожу в области лица и волосистой части головы.
-
Во избежание попадания препарата в глаза при прикасании к ним руками маленьким детям надевают распашонку (рубашку) с зашитыми рукавами или х/б варежки (рукавички).
22.6. Проведение противоэпидемических мероприятий в очаге туберкулеза
1. Изолировать больного с клиническими проявлениями или с подозрением на туберкулез органов дыхания в отдельную палату.
2. Приготовить и оставить в палате емкость для текущей дезинфекции с дезинфицирующим средством: 0,2 % раствор Жавелиона, 0,2% раствор Санивапа, 3% раствор Самаровки или 3% раствор Вапусана. Поверхности в палате, санитарно-техническое оборудование, мебель обрабатывается двукратным протиранием с интервалом 15 минут.
3. Приготовить отдельную емкость для обработки посуды больного с одним из перечисленных дезинфицирующих средств, экспозиция 60 минут. Для больного с туберкулезом используется отдельная посуда, ее обработку следует осуществлять в палате.
4. Биологические жидкости пациента, перевязочный материал, инструменты и др. обрабатываются в отдельных емкостях с одним из перечисленных дезинфицирующих средств методом погружения, экспозиция – 60 минут. Перевязки больного следует осуществлять в палате.
5. Работу с пациентом выполнять в отдельно выделенной одежде (халат, шапочка, маска и т.д.).
6. После перевода больного в ОКПТД провести заключительную дезинфекцию в палате с одним из перечисленных дезинфицирующих средств, экспозиция 60 минут. Постельные принадлежности больного подвергаются камерной дезинфекции.
7. Провести бактерицидное облучение воздуха палаты согласно расчетного времени, затем проветривание.
8.передать экстренное извещение на больного по ф.058/у, с обязательной записью в журнале (ф.060/у)
| Наименование учреждения | Ф-№ 060/у Код формы по ОКУД Код учреждения по ОКПО Медицинская документация ф. № 060/у, утвержденная МЗ СССР от 04.10.80г. №10 |
Журнал
учета инфекционных заболеваний
Начат от: Окончен от:
| № | Дата и час сообщения приема первичных экстренных извещений, кто передал, кто принял | Наименование ЛПУ, сделавшего сообщение | ФИО больного | Возраст (для детей до 3-х лет указать мес, год) | Домашний адрес | Место работы, учебы | Дата заболевания | Диагноз и дата его установления | Дата и место госпитализации | Дата первичного обращения | Измененный (уточненный) диагноз и дата его установления | Лабораторное обследование и его результат | Примечание |
Раздел 23
Общие сведения по госпитальным инфекциям
Госпитальные инфекции — (внутрибольничные (ВБИ), нозокомиальные, госпитальные гнойно-септические инфекции (ГГСИ) — инфекции, развивающиеся вследствие оказания медицинской помощи больному, независимо от степени клинической выраженности, сроков развития (до или после выписки из стационара) или у сотрудников больницы вследствие их работы в данном учреждении, если инфекционный процесс не является закономерным развитием основного заболевания [1].
В США госпитальные инфекции развиваются у 5,7% пациентов, в Великобритании – 9,2%; в Испании – 8,5%; Германии – 3,6-6,3%.
ПРИЧИНЫ РОСТА ГОСПИТАЛЬНЫХ ИНФЕКЦИЙ:
-
Увеличение степени агрессии и инвазии лечебно-диагностического процесса.
-
Недостаточная антиинфекционная защита внедряемых медицинских технологий.
-
Нерациональное применение антимикробных препаратов (антибиотиков, антисептиков, дезинфицирующих препаратов и т.д.) и как следствие этого формирование резистентных форм бактерий, селекция госпитальных штаммов.
-
Рост числа пациентов с иммунодефицитами, злокачественными новообразованиями, сахарным диабетом.
-
Трудности стерилизации некоторых видов аппаратуры.
-
Успехи реаниматологии и анестезиологии, позволяющие выхаживать таких пациентов, которые ранее считались иноперабельными и инкурабельными.
-
Гигиеническая беспечность, нарушение асептики персоналом.
-
Недостаточные знания персоналом мер профилактики и защиты от внутрибольничных инфекций.
-
Рост числа родильниц с экстрагенитальной патологией, низкий удельный вес рождаемости здоровых новорожденных и другие причины.
КЛАССИФИКАЦИЯ ГОСПИТАЛЬНЫХ ИНФЕКЦИЙ:
По характеру патологического процесса:
-
Традиционные (сальмонеллез, дизентерия, вирусные гепатиты и др.).
-
Гнойно-септические (инфекции родильниц и новорожденных и инфекции у хирургических больных).
По этиологии: стрептококковые, стафилококковые, сальмонеллезные, синегнойные и другие инфекции.
По локализации инфекционного процесса ГГСИ делятся на :
-
Гнойные инфекции ран
-
Инфекции мочевыделительной системы
-
Инфекции дыхательной системы
-
Бактериемии
-
Инфекции желудочно-кишечного тракта
По форме проявлений процесса:
-
Экзогенные — (инфицирование возбудителями связаны с манипуляциями, операциями и другими процедурами, выполняемые персоналом больницы; инфицированные лекарственные препараты, пищевые продукты, изделия медицинского назначения).
-
Эндогенные — (возбудители распространяются из очага хронической инфекции пациента, при вскрытии полого органа, декомпенсации дисбактериоза, транслокации микроорганизмов из кишечника в кровеносное русло и др.)
-
Истинный госпитализм — (инфекции, вызванные госпитальными штаммами микроорганизмов).
КАТЕГОРИИ ИСТОЧНИКОВ ИНФЕКЦИИ:
-
Больные традиционными и гнойно-септическими инфекциями
-
Бактерионосители
-
Внешняя среда
ПУТИ ПЕРЕДАЧИ ВБИ:
-
Инструментально-контактный – реализуется через инфицированные инструменты, перевязочный материал, руки персонала и является основным в группе ГГСИ. Его разновидностью является аппаратный путь (эндоскопическая аппаратура, аппараты ИВЛ, искусственного кровообращения и т.д.);
-
Имплантационный (Эксплантационный) – реализуется через вживляемые в организм различные имплантационные материалы – сосудистые протезы, протезы клапанов сердца, суставов, металлические конструкции, применяемые в травматологии и ортопедии, шовный материал и т.д..
-
Ангиогенный (сосудистый):
-
постинфузионный (посттрансфузионный) – реализуется через инфицированные инфузионные растворы, трансфузионные среды (кровь и препараты крови).
-
Посткатетеризационный – реализуется посредством катетеризации центральных и периферических сосудов.
-
Аэрогенный – реализуется воздушно-капельным путем – грипп, ветряная оспа, краснуха и т.д. Особое значение имеет у больных со сниженным иммунитетом.
Раздел 24
Вирусные гепатиты. Общие сведения
Вирусные гепатиты — большая группа вирусных антропонозных заболеваний, протекающих с поражением печеночной ткани и отличающиеся выраженным полиморфизмом клинических проявлений [5,6].
Классификация вирусных гепатитов:
-
Гемоконтактный механизм передачи: В,С,D,G (GBV-A, GBV-B, GBV-C), SEN, TTV.
-
Фекально-оральный механизм передачи: А и Е.
Гепатит В и С — глобальная проблема мирового и отечественного здравоохранения. Вирусом гепатита В поражено более 2 млрд. человек, что составляет 1/3 населения мира, 380 млн. больные хроническим гепатитом В; 7,5 млн. – хроническим гепатитом С.
Исходы: развитие цирроза печени или гепатокарциномы при хроническом гепатите В через 25-30, при хроническом гепатите С через 15-18 лет.
Вирусы гепатитов устойчивы во внешней среде, выживают при воздействии высоких и низких температур, химических и физических факторов. В условиях комнатной температуры сохраняется в течение 3-х месяцев, в холодильнике – 6 месяцев, в замороженном виде – 15-20 лет, в высушенном виде – 25 лет. При автоклавировании 1200С погибает в течение 45 минут.
Источники инфекции: больные острыми или хроническими формами и вирусоносители.
Инкубационный период: гепатит В – 30-180 дней
гепатит С — от 2-х до 26 недель
Пути передачи вирусных гепатитов В,С:
- Искусственные: гемоконтактный (парентеральные манипуляции, косметические процедуры, гемотрансфузии, внутривенное введение наркотиков);
- Естественные: половой, вертикальный (пери-, интранатально, трансплацентарно, через поврежденную кожу во время родов), горизонтальный (контактно-бытовой).
ПРОФИЛАКТИКА ГЕПАТИТОВ В и С В МЕДИЦИНСКИХ УЧРЕЖДЕНИЯХ
Внимание! Риск профессионального заражения медицинских работников при однократном уколе (порезе) инфицированным инструментарием от пациента с ВГВ – 35%, с ВГС – 1-5%.
Среди профилактических мер основное значение имеют меры, направленные на прерывание естественных и искусственных путей передачи возбудителя и создание специфического иммунитета против гепатита В.
ВОЗ выделяет 3 группы мероприятий по предупреждению гепатитов:
1 группа – общие профилактические мероприятия.
2 группа – универсальные меры профилактики.
3 группа – специфическая профилактика.
Общие профилактические мероприятия – предусматривают проведение образовательной (санитарно-просветительной) работы среди населения, медицинских работников об опасности гепатитов и других инфекциях, передающихся через кровь. Необходимы знания о путях передачи вируса и отдаленных последствиях заболевания.
К универсальным мерам профилактики относят:
-
Применение форм и методов работы, отвечающим правилам техники безопасности и самым высоким современным стандартам;
-
Использование средств индивидуальной защиты и защитных приспособлений;
-
Стремление к минимальному использованию инвазивных процедур;
-
Максимальное использование инструментария одноразового применения;
-
Строгое выполнение дезинфекционно-стерилизационного режима;
-
Тестирование донорской крови;
-
Эпидемиологический анализ случаев заражения вирусными гепатитами в ЛПУ;
-
Утилизация отработанных материалов в строгом соответствии с имеющимися приказами и рекомендациями.
К специфическим профилактическим мероприятиям относится вакцинация медицинского персонала высокой группы риска зараженияпротив гепатита В.
Раздел 25
ВИЧ-инфекция
ВИЧ-инфекция — заболевание, вызываемое вирусом иммунодефицита человека, поражающее иммунную систему, которое приводит к гибели больного от вторичных поражений (инфекционных и опухолевых процессов).
Терминальная стадия ВИЧ-инфекции – синдром приобретенного иммунодефицита (СПИД).
Вирус малоустойчив, сохраняется в течение 7 дней, в крови – 14 дней. Инактивируется при кипячении в течение 1-5 мин. Быстро погибает при воздействии дезинфектантов – 0,5% гипохлорид натрия, 700 спирт, 3% перекись водорода. Относительно устойчив к действию ультрафиолетовых лучей и ионизирующему излучению.
Источники инфекции: больные ВИЧ и ВИЧ-инфицированные.
ВИЧ обнаруживается в любой биологической жидкости (кровь, сперма, ликвор, слюна, слезная жидкость, грудное молоко, вагинальный секрет и т.д.) и в биоптатах различных тканей. Максимальная концентрация ВИЧ содержится в ликворе, также большая концентрация вирусов обнаруживается в крови, сперме, вагинальном секрете.
Инкубационный период: от 3-х недель до 2 лет.
-
Гомо- и бисексуалисты
-
Наркоманы
-
Лица с беспорядочными половыми связями
-
Больные гемофилией
-
Сексуальные партнеры вышеперечисленных групп
-
Дети, рожденные от ВИЧ-инфицированных матерей
Пути передачи:
-
Половой. Риск инфицирования при однократном половом контакте с ВИЧ-инфицированным партнером – 0,1 -1%.
-
Вертикальный – через плаценту от ВИЧ-инфицированной женщины заражается до 30% новорожденных, во время родов – до 20%.
-
Гемоконтактный– через инфицированные кровь и препараты крови – 90%, инфицированный инструментарий (чаще – внутривенное введение наркотиков, использование «общей» иглы).
Риск профессионального заражения медицинских работников при однократном уколе (порезе) инфицированным инструментарием – 0,1%.
Клинические особенности:
1. Длительное бессимптомное течение инфекции в среднем до 7 лет.
2. Первые проявления инфекции по типу ОРЗ у 50% заболевших.
3. Развитие клинических проявлений через 7-10 лет по типу инфекций, вызванных условно-патогенной микрофлорой, опухолевых процессов, поражений ЦНС.
4. Отсутствие эффективных методов лечения и специфической профилактики.
5. Смертельный исход неизбежен.
Лабораторная диагностика:
Первые антитела можно обнаружить в крови через 3 недели от момента инфицирования. Собственные антитела у новорожденных появляются в 1-1,5 года жизни.
1. Метод ИФА – выявление суммарных антител к ВИЧ. При положительной реакции проводится повторно.
2. Метод иммуноблоттинга – проводится для подтверждения диагноза ВИЧ-инфекции в случае положительных реакций ИФА – выявляет отдельные виды антител.
3. ПЦР – полимеразно-цепная реакция – определение генетического материала вируса.
Кровь для исследования в лабораторию доставляется в пробирках с резиновыми пробками в отдельном контейнере. Исследование на ВИЧ-инфекцию проводится с обязательным письменным согласием пациента.
Оказание медицинской помощи ВИЧ-инфицированному пациенту:
-
При подготовке к проведению манипуляции больному с ВИЧ-инфекцией убедиться в наличии аптечки для оказания помощи при аварийной ситуации.
-
Выполнять манипуляции в двух парах перчатках в присутствии второго специалиста, который может в случае разрыва перчаток или пореза продолжить ее выполнение.
-
Использовать для оказания помощи ВИЧ-инфицированному отдельный набор инструментария.
Раздел 26
Тестовый контроль знаний санитарно-противоэпидемическому режиму:
1. Укажите цели дезинфекции:
1. уничтожение всех возбудителей во внешней среде
2. частичное, селективное уничтожение потенциальных возбудителей инфекционных болезней на объектах внешней среды
3. уничтожение вегетативных форм потенциальных возбудителей инфекционных болезней на объектах внешней среды
4. уничтожение споровых форм бактерий
5. уничтожение патогенных микроорганизмов
2. Укажите методы дезинфекции:
1. физическая, воздушная, паровая
2. физическая, химическая, биологическая
3. радиационная, биологическая, механическая
4. механическая, биологическая, воздушная
5. биологическая, воздушная, паровая
3. Укажите виды дезинфекции:
- профилактическая, воздушная, паровая
- механическая, воздушная, паровая
- очаговая, профилактическая
- радиационная, пароформалиновая
- газовая
4. Укажите физические методы дезинфекции:
1. механические, воздушные, газовые
2. кипячение, стерилизация
3. механические, термические, лучистые
4. лучистые, газовые, радиационные
5. газовые, химические, радиационные
5. К механическим методам физической дезинфекции относят:
- ультрафиолетовое облучение, пастеризацию, холод
- солнечный свет, воздействие водяного пара, обжигание
- солнечный свет и ультрафиолетовое облучение
- чистку, влажную уборку, выколачивание, проветривание
- прокаливание, воздействие водяного пара, обжигание, пастеризацию
6. К термическим методам физической дезинфекции относят:
- ультрафиолетовое облучение, пастеризацию, холод
- солнечный свет, воздействие водяного пара, обжигание
- солнечный свет и ультрафиолетовое облучение
- чистку, влажную уборку, выколачивание, проветривание
- прокаливание, воздействие водяного пара, обжигание, пастеризацию
7. К лучистым методам физической дезинфекции относят:
- ультрафиолетовое облучение, пастеризацию, холод
- солнечный свет, воздействие водяного пара, обжигание
- солнечный свет и ультрафиолетовое облучение
- чистку, влажную уборку, выколачивание, проветривание
- прокаливание, воздействие водяного пара, обжигание, пастеризацию
8. К «критическим» предметам ухода за больными относят:
1. предметы, проникающие через покровы в ткани организма, которые в случае их контаминации любыми микроорганизмами, в том числе спорами бактерий, обусловливают высокую степень риска заражения больных.
2. предметы, контактирующие с неповрежденными слизистыми оболочками и кожей, которые не должны содержать на своей поверхности никаких микроорганизмов, не считая спор бактерий.
3. предметы, контактирующие с неповрежденной кожей, но не со слизистыми.
9. К «полукритическим» предметам ухода за больными относят:
1. предметы, проникающие через покровы в ткани организма, которые в случае их контаминации любыми микроорганизмами, в том числе спорами бактерий, обусловливают высокую степень риска заражения больных.
2. предметы, контактирующие с неповрежденными слизистыми оболочками и кожей, которые не должны содержать на своей поверхности никаких микроорганизмов, не считая спор бактерий.
3. предметы, контактирующие с неповрежденной кожей, но не со слизистыми.
10. К «некритическим» предметам ухода за больными относят:
1. предметы, проникающие через покровы в ткани организма, которые в случае их контаминации любыми микроорганизмами, в том числе спорами бактерий, обусловливают высокую степень риска заражения больных.
2. предметы, контактирующие с неповрежденными слизистыми оболочками и кожей, которые не должны содержать на своей поверхности никаких микроорганизмов, не считая спор бактерий.
3. предметы, контактирующие с неповрежденной кожей, но не со слизистыми.
11. Укажите цели предстерилизационной очистки:
1. удаление белковых, жировых, механических и др. загрязнений
2. удаление белковых, жировых загрязнений
3. удаление жировых, механических загрязнений
4. инактивация патогенных микроорганизмов
5. инактивация вегетативных форм микроорганизмов
12. Моющий раствор, содержащий перекись водорода можно использовать:
1. в течение суток с момента изготовления
2. в течение 3-х суток с момента изготовления, но не более 6 раз
3. в течение суток не более 6 раз, если цвет раствора не изменился
4. в течение 12 часов, если цвет раствора не изменился
5. до появления осадка в растворе
13. Перечислите состав моющего раствора:
1. 17 мл 6% перекиси водорода + 0,5% моющее средство
2. 17мл 28% перекиси водорода, 5г. порошка
3. 970 мл 6% перекиси водорода, 5г. порошка
4. 970 мл 3% перекиси водорода + 0,5% моющее средство
5. 30мл 28% перекиси водорода, 5г. порошка
14. Укажите необходимое количество инструментария для проведения контроля на качество предстерилизационной очистки:
- 1 % изделий
- 1 % изделий, но не менее 3-5 единиц
- 5 % изделий
- 5 % изделий, но не менее 3-5 единиц
- 10% изделий
15. Для обработки объектов внешней среды в палате, где находится больной с чесоткой, используется:
- 2% горячий мыльно-содовый раствор
- 1% горячий содовый раствор
- 2% горячий мыльный раствор
- 0,1% раствор Жавелиона
- 0,06% раствор Жавелиона
16. Осмотр пациентов на педикулез в отделении проводится не реже:
- 2 раз в день
- 1 раза в 3 дня
- 3 раз в квартал
- 1 раза в 10 дней
- 2 раз в месяц
17. При поступлении пациента с жидким стулом необходимо:
- изолировать пациента в отдельную палату
- выписать пациента из отделения
- оставить пациента в общей палате
18. Перечислите виды стерилизации по методам:
1. физическая, камерная, биологическая
2. физическая, химическая, радиационная
3. камерная, химическая, биологическая
4. биологическая, физическая,радиационная
19. Укажите режимы паровой стерилизации для мягкого материала:
1. 1200 С – 20 минут
2. 1200 С – 45 минут
3. 1320 С – 20 минут
4. 1320 С – 50 минут
5. 1200 С – 30 минут
20. Укажите режим паровой стерилизации для резины:
1. 1200 С – 20 минут
2. 1200 С – 45 минут
3. 1320 С – 20 минут
4. 1320 С – 50 минут
5. 1200 С – 30 минут
21. Укажите режимы воздушной стерилизации:
1. 1800 С – 60 мин; 1600 С – 150 мин;
2. 1500 С – 60 мин; 1300 С – 150 мин;
3. 1600 С – 100 мин; 1200 – 45 мин;
4. 1600 С – 60 мин;
5. 1600 С – 90 мин;
22. Укажите время стерилизации 6% перекисью водорода при 180С:
1. 1 час
2. 3 часа
3. 6 часов
4. 1 сутки
5. 3 суток
23. Укажите срок хранения стерильного материала после паровой стерилизации, если он упакован в стерилизационную коробку без фильтра:
1. 1 сутки
2. 2 суток
3. 3 суток
4. 10 суток
5. 20 суток
24. Укажите срок хранения стерильного материала после стерилизации 6% перекисью водорода, если он укладывается в стерильной простыне в стерилизационную коробку:
1. 1 сутки
2. используется непосредственно после стерилизации
3. 3 суток
4. 10 суток
5. такой метод не используется
25. Индикатор для контроля стерилизации должен учитывать:
1. температуру, влажность
2. влажность, давление
3. время экспозиции, температуру
4. давление, микроклимат
5. освещенность, микроклимат
26. Вскрытый флакон со стерильным раствором допускается использовать:
1. 1 час
2. 12 часов
3. 24 часа
4. 48 часов
5. вылить сразу после использования
27. Воздушным методом нельзя стерилизовать:
1. инструменты, лабораторную посуду
2. масло, инструменты
3. тальк, масло
4. мягкий материал, резиновые изделия
28. Укажите срок стерильности рабочих укладок с ватными шариками для постановки инъекций в процедурном кабинете:
- 1 сутки
- 12 часов
- 6 часов
- 2 часа
- 30 минут
29. Укажите срок стерильности перевязочного стола:
- 1 час
- 2 часа
- 6 часов
- 12 часов
- 24 часа
30. Укажите цели стерилизации:
- уничтожение споровых форм возбудителей во внешней среде
- уничтожение определенного спектра микроорганизмов
- уничтожение вегетативных форм бактерий
- уничтожение вегетативных и споровых форм бактерий
- уничтожение патогенных микроорганизмов
31. Укажите стерилизующий агент для парового метода стерилизации:
- водяной насыщенный пар
- сухой горячий воздух
- жидкое химическое вещество
- газовое химическое вещество
- гамма- и бета-излучение
32. Укажите стерилизующий агент для воздушного метода стерилизации:
- водяной насыщенный пар
- сухой горячий воздух
- жидкое химическое вещество
- газовое химическое вещество
- гамма- и бета-излучение
33. Укажите стерилизующий агент для химического метода стерилизации:
- водяной насыщенный пар
- сухой горячий воздух
- жидкое или газообразное химическое вещество
- гамма- и бета-излучение
34. Укажите стерилизующий агент для радиационного метода стерилизации:
- водяной насыщенный пар
- сухой горячий воздух
- жидкое и газообразное химическое вещество
- гамма- и бета-излучение
35. Укажите вероятный источник госпитальной инфекции в стационаре:
- больной внутрибольничными инфекциями
- бактерионосители
- внешняя среда
- все ответы верны
36. Инструментально-контактный путь передачи госпитальных инфекций
реализуется через:
- инструменты
- перевязочный материал
- руки персонала
- аппаратуру
- все ответы верны
37. Имплантационный путь передачи госпитальных инфекций реализуется через:
- сосудистые протезы
- суставные протезы
- протезы клапанов сердца
- шовный материал
- все ответы верны
38. Ангиогенный путь передачи госпитальных инфекций реализуется через:
- трансфузионные среды
- инфузионные растворы
- периферические сосудистые катетеры
- центральные сосудистые катетеры
- все ответы верны
39. Аэрогенный путь передачи госпитальных инфекций реализуется через:
- руки персонала
- аппаратуру
- посуду
- воздух
- все ответы верны
40. К особо-опасным инфекциям относят:
- сальмонеллез, дизентерию
- дифтерию, ветряную оспу
- туберкулез
- холеру, чуму
- все ответы верны
41. К традиционным инфекциям с фекально-оральным механизмом передачи относят:
- дизентерию, сальмонеллез
- гнойные инфекции ран, перитонит
- инфекции мочевыделительной системы
- бактериемии
- все ответы верны
42. Тактика медицинского персонала при уколе (порезе) инфицированным инструментом:
1. снять перчатки, выдавить кровь из ранки, обработать 700 спиртом, вымыть руки
под проточной водой с двукратным намыливанием, обработать ранку 5% настойкой йода.
2. снять перчатки, обработать 700 спиртом, вымыть руки под проточной водой
с двукратным намыливанием, обработать ранку 5% настойкой йода.
3. снять перчатки, выдавить кровь из ранки, обработать ранку 5% настойкой йода.
43. При повреждении емкости, разливе биологических субстратов:
1. ограничить место аварии и залить его дезинфицирующим раствором
(3% раствором хлорамина, 0,1% раствором Жавелиона, 6% перекисью водорода и т.д.) на 1 час; через час собрать разбитую емкость с помощью совка, выбросить, поверхности вымыть водой;
2. собрать разбитую емкость с помощью совка, выбросить, поверхности вымыть водой;
3. собрать разбитую емкость с помощью совка, выбросить, ограничить место аварии и залить его дезинфицирующим раствором (3% раствором хлорамина, 0,1% раствором Жавелиона, 6% перекисью водорода и т.д.) на 1 час; поверхности вымыть водой;
44. При попадании биологических жидкостей пациентов на слизистую глаз:
1. промыть под проточной водой, закапать 20 % раствор сульфацила-натрия или промыть 0,05% раствором марганцевокислого калия;
2. промыть под проточной водой или промыть 0,05% раствором марганцевокислого калия;
3. промыть под проточной водой, закапать 1 % раствор протаргола или промыть 0,05% раствором марганцевокислого калия;
45. Пробирки для транспортировки ВИЧ-инфицированной крови закрываются:
- стерильными ватными тампонами
- ватно-марлевыми тампонами
- резиновыми пробками
- не закрываются
- стерильными ватно-марлевыми тампонами
46. Материалом для исследования на ВИЧ-инфекцию служит:
- моча
- кровь
- испражнения
- слюна
- слезная жидкость
47. ВИЧ-инфекция поражает:
- сердечно-сосудистую систему
- дыхательную систему
- мочеполовую систему
- опорно-двигательный аппарат
- иммунную систему
47. Выберите, кто из перечисленных пациентов может являться вероятным источником инфекции:
- больной гепатитом В
- больной гепатитом С
- больной ВИЧ-инфекцией
- больной туберкулезом
- любой поступающий пациент
48. ВИЧ можно обнаружить:
- в крови
- в сперме
- в ликворе
- в слезной жидкости
- в любой биологической жидкости, пунктате ВИЧ-инфицированного пациента
49. Источниками ВИЧ-инфекции являются:
- гомосексуалисты
- реципиенты крови
- доноры крови
- наркоманы
- ВИЧ-инфицированные пациенты
50. Вероятность заражения медицинского персонала при уколе (порезе) ВИЧ-инфицированным инструментом составляет:
- 0,1-1%
- 10%
- 30%
- 50%
- 100%
Эталоны ответов
| № вопроса | ответ | № вопроса | ответ |
| 1 | 2 | 26 | 3 |
| 2 | 2 | 27 | 4 |
| 3 | 3 | 28 | 4 |
| 4 | 3 | 29 | 3 |
| 5 | 4 | 30 | 4 |
| 6 | 5 | 31 | 1 |
| 7 | 3 | 32 | 2 |
| 8 | 1 | 33 | 3 |
| 9 | 2 | 34 | 4 |
| 10 | 3 | 35 | 4 |
| 11 | 1 | 36 | 5 |
| 12 | 3 | 37 | 5 |
| 13 | 2 | 38 | 5 |
| 14 | 2 | 39 | 4 |
| 15 | 1 | 40 | 4 |
| 16 | 4 | 41 | 1 |
| 17 | 1 | 42 | 1 |
| 18 | 2 | 43 | 1 |
| 19 | 3 | 44 | 1 |
| 20 | 2 | 45 | 3 |
| 21 | 1 | 46 | 2 |
| 22 | 3 | 47 | 5 |
| 23 | 3 | 48 | 5 |
| 24 | 3 | 49 | 5 |
| 25 | 3 | 50 | 1 |
Нормативная документация:
1. Приказ МЗ СССР от 31.07.78г. №720 «Об улучшении медицинской помощи больным с гнойными хирургическими заболеваниями и усилении мероприятий по борьбе с внутрибольничной инфекцией».
2. Приказ МЗ СССР от 12.07.89г. № 408 «О мерах по снижению заболеваемости вирусными гепатитами в стране».
3. Приказ МЗ СССР от 03.09.91г. №254 «О развитии дезинфекционного дела в стране».
4. Приказ МЗ МП РФ от 16.08.94г. № 170 «О мерах по совершенствованию профилактики и лечения ВИЧ-инфекции в Российской Федерации».
5. Приказ ДОЗН КО от 23.06.03г. № 445 «О профилактике профессионального заражения ВИЧ-инфекцией».
6. Приказ МЗ РФ от 26.11.97г. № 345 «О совершенствовании мероприятий по профилактике внутрибольничных инфекций в акушерских стационарах»,
7. ОСТ 42-21-2-85 «Стерилизация и дезинфекция и изделий медицинского назначения. Методы, средства и режимы».
8. СанПиН 2.1.7.728-99 «Правила сбора, хранения и удаления отходов лечебно-профилактических учреждений»
Список использованной литературы:
1. Е.Б. Брусина. Эпидемиология внутрибольничных инфекций. Учебно-методическое пособие для студентов старших курсов медицинских институтов и врачей. – Кемерово, КГМА МЗ РФ, 1998.-с.28.
2. Дезинфекция: Учебно-методическое пособие для студентов старших курсов медицинских институтов и врачей. / Под ред. д.м.н., Е.Б. Брусиной. – Кемерово, КГМА МЗ РФ, 2001.-с.23.
3. Стерилизация: Учебно-методическое пособие для студентов старших курсов медицинских институтов и врачей. / Под ред. д.м.н., Е.Б. Брусиной. – Кемерово, КГМА МЗ РФ, 2001.-с.27.
4. Руководство по инфекционному контролю в стационаре. Пер. с англ. / Под ред. Р.Венцеля, Т. Бревера, Ж-П. Буцлера – Смоленск: МАКМАХ, 2003г. – 272с.
5. О.М. Дроздова. Вирусный гепатит В. Эпидемиология, профилактика. Учебно-методическое пособие для студентов старших курсов медицинских институтов и врачей. – Кемерово, КГМА МЗ РФ, 1999.-с.29.
6. 5. О.М. Дроздова. Вирусный гепатит С. Эпидемиология, профилактика. Учебно-методическое пособие для студентов старших курсов медицинских институтов и врачей. – Кемерово, КГМА МЗ РФ, 1999.-с.29.
7. М.Г. Шандала. Перспективы и проблемы современной дезинфекктологии. / Дезинфекционное доло № 3.- 2003г. – с.19-26.
8. Основы инфекционного контроля. Практическое руководство. 2-ое издание. / Под ред. Патрисии Экерман, Р.Х. Яфаева, Л.П. Зуевой и др., — 2003г.
Уважаемые коллеги!
Все методические рекомендации, пособия и т.д. интеллектуальная собственность авторов, Ассоциации и являются архивными материалами разных лет!!
Что должен сделать медицинский работник, который выявил у пациента инфекционную болезнь?
Как регистрируются инфекционные заболевания в Москве?
Что такое АИС «ОРУИБ»? В чем преимущества этой системы?
ФЕДЕРАЛЬНЫЕ ТРЕБОВАНИЯ К МЕДИЦИНСКИХ РАБОТНИКАМ ИНФОРМИРОВАТЬ ОБ ИНФЕКЦИОННЫХ (ПАРАЗИТАРНЫХ) БОЛЕЗНЯХ
Медицинские работники в случае выявления у пациента инфекционной (паразитарной) болезни, носительства возбудителей инфекционной (паразитарной) болезни или подозрения на инфекционную (паразитарную) болезнь, а также в случае смерти от инфекционной (паразитарной) болезни, обязаны:
- в течение 2 часов сообщить о нем по телефону;
- затем в течение 12 часов представить экстренное извещение в учреждение, осуществляющее федеральный государственный санитарно-эпидемиологический надзор[1].
Приказом Министерства здравоохранения СССР от 04.10.1980 № 1030 «Об утверждении форм первичной медицинской документации учреждений здравоохранения» (далее — Приказ № 1030) было утверждено Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку (далее — Экстренное извещение, форма № 058/у).
Таким образом, в случае постановки инфекционного диагноза или подозрения на заболевание медицинский работник обязан сделать запись о выявленном случае в Журнале учета инфекционных заболеваний (форма № 060/у), которая также утверждена Приказом № 1030, и информировать об этом учреждение, осуществляющее государственный санитарно-эпидемиологический надзор.
В дальнейшем полученная информация систематизируется, группируется по временному, территориальному, социально-возрастному признаку, проводится анализ данных, в том числе с применением статистического инструментария.
Обратите внимание!
Выявленные закономерности в характере течения эпидемического процесса учитываются в принятии управленческих решений, направленных на снижение рисков возникновения и распространения новых случаев инфекционных заболевания среди населения.
В рамках государственного учета проводится подготовка форм федерального и отраслевого статистического наблюдения, таких как форма № 1 и № 2 «Сведения об инфекционных и паразитарных заболеваниях», форма № 23-09 «Сведения о вспышках инфекционных заболеваний».
При больших объемах поступающей информации о случаях инфекционных и паразитарных заболеваний среди населения (например, среди жителей крупного мегаполиса) специалисты неизбежно сталкиваются с трудностями своевременной и корректной обработки полученных данных, сопряженных с ограничением времени и большими трудозатратами. Расскажем о том, как проводится такая работа в Москве.
ИНСТРУКЦИЯ О ПОРЯДКЕ РЕГИСТРАЦИИ СЛУЧАЕВ ИНФЕКЦИОННЫХ И ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ В МОСКВЕ
Москва — крупнейший город Европы, численность постоянного населения приближается к 13 млн чел.
Ввиду того, что Москва является крупным политическим, экономическим и образовательным центром, миграционная нагрузка достигает по разным оценкам дополнительно от 1,5 до 3 млн человек. Только расчет пассажиропотока «центр-область» оценивается на уровне 1,3 млн чел.
В связи с этим в Москве регистрируется высокая заболеваемость инфекционными болезнями.
Порядок регистрации в Москве случаев инфекционных заболеваний определен Приказом Управления Роспотребнадзора по городу Москве от 16.03.2018 № 29.
Приказом утверждена Инструкция о порядке регистрации случаев инфекционных и паразитарных заболеваний в Москве ( далее — Инструкция).
Инструкция предназначена и обязательна к исполнению:
• для всех медицинских организаций;
• медицинских работников учреждений иного профиля, в том числе учреждений начального общего, основного общего, среднего (полного) общего образования, учреждений начального профессионального, среднего профессионального, высшего профессионального и послевузовского профессионального образования, специальных (коррекционных) для обучающихся, воспитанников с отклонениями в развитии, учреждений для детей-сирот и детей, оставшихся без попечения родителей, учреждений социальной защиты, других учреждений независимо от форм собственности и ведомственной принадлежности.
Рассмотрим общие положения Инструкции.
1. Ответственным за полноту, достоверность и своевременность регистрации инфекционных заболеваний, а также оперативное сообщение о них в установленном порядке является руководитель организации, выявившей больного. Если организация крупная и имеет несколько подразделений (филиалов) — руководитель подразделения (филиала).
2. В каждой медицинской организации (филиале) приказом руководителя назначается лицо, ответственное за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений об инфекционном заболевании и ведение Журнала учета инфекционных и паразитарных заболеваний (ф. № 060/у).
Обратите внимание!
Приказом должен быть также определен сотрудник, заменяющий ответственное лицо на время его отсутствия. Приказ обновляется ежегодно, а также при смене ответственного лица.
3. В образовательных и других организациях ответственность за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений и ведение Журнала учета инфекционных и паразитарных заболеваний возлагается на медицинского работника, обслуживающего данное учреждение.
4. Журнал учета инфекционных заболеваний — основная учетная форма в организации, предназначенная для персонифицированной регистрации больных инфекционными заболеваниями и последующего контроля полноты и сроков передачи информации.
Обратите внимание!
Вести Журнал учета инфекционных заболеваний можно и в электронном виде.
Нумерация записей ведется с начала года раздельно по каждой нозологической форме. На каждое инфекционное заболевание (или носительство одного типа возбудителя) отводятся отдельные листы журнала. На массовые заболевания могут быть заведены отдельные Журналы.
Обратите внимание!
В медицинских учреждениях в Журнал должны быть внесены сведения не только о случаях заболевания, выявленных в самом учреждении, но и случаях заболевания у прикрепленного населения, выявленных в других учреждениях, в том числе в стационарах.
Все данные о больном, включая эпидемиологический анамнез и сведения о контактных, заносят в основную медицинскую документацию медицинской организации или иную медицинскую документацию, соответствующую специфике учреждения.
5. В Инструкции определен Порядок регистрации и оперативного оповещения о заболеваниях, подлежащих индивидуальной регистрации.
Так, врачи всех специальностей, средние медицинские работники медицинских, образовательных и других организаций в течение 12 часов с момента постановки диагноза передают в ФБУЗ «Центр гигиены и эпидемиологии в г. Москве» посредством АИС «ОРУИБ»[2] информацию о каждом случае:
• инфекционного и паразитарного заболевания;
• подозрения на эти заболевания;
• носительства возбудителей инфекционных и паразитарных заболеваний, поствакцинальных осложнений;
• укусов, ослюнений и оцарапываний животными;
• педикулеза;
• чесотки;
• укусов (присасываний) клеща;
• инфекций, связанных с оказанием медицинской помощи (далее — инфекционные заболевания).
Регистрации подлежит не только случай заболевания, но и подозрение на случай инфекционного заболевания. Инструкция регламентирует в ряде случаев передачу положительных результатов лабораторных исследований, но об этом далее.
Обратите внимание!
Информация передается вне зависимости от места проживания (регистрации, прописки) больного, т. е. регистрации подлежат в том числе случаи у иногородних, иностранцев, мигрантов, лиц без определенного места жительства и др.
АИС «ОРУИБ» НА СЛУЖБЕ МОСКОВСКОГО ВРАЧА-ЭПИДЕМИОЛОГА
Мы уже говорили о том, что в Москве регистрируется высокая заболеваемость инфекционными болезнями — ежегодно около 3 млн случаев, а число случаев персонифицированного учета — порядка 1500 в день.
При наличии столь многочисленного и постоянно растущего населения и как следствие — высокой заболеваемости основным направлением совершенствования обеспечения эпидемиологического надзора в мегаполисе является широкое внедрение информационных технологий в повседневную работу врача-эпидемиолога.
Что такое АИС «ОРУИБ»?
С целью оптимизации рабочих процессов, повышения качества и своевременности регистрации и государственного учета инфекционных и паразитарных заболеваний в 1999 г. в практику врачей-эпидемиологов Москвы внедрена автоматизированная информационная система регистрации и учета случаев инфекционных и паразитарных болезней — АИС «ОРУИБ».
Система непрерывно модернизируется с учетом современных требований и тенденций. И если на начальных этапах работы с АИС «ОРУИБ» медицинские работники Москвы передавали сведения о случаях инфекционных и паразитарных заболеваниях по телефону, то сейчас во всех медицинских организациях, подведомственных Департаменту здравоохранения, и большинстве коммерческих медицинских организаций установлены автоматизированные рабочие места АИС «ОРУИБ».
Установка рабочих мест информационной системы позволила ввести ряд полезных функций для самой медицинской организации: регистрировать случаи заболевания можно в круглосуточном режиме, что позволяет соблюдать регламентные жесткие сроки передачи информации, создавать собственный реестр больных, вести статическую обработку сведений и их анализ.
Особенности регистрации в АИС «ОРУИБ»
По способу регистрации в АИС «ОРУИБ» выделены две группы болезней, подлежащих количественному и персонифицированному учету.
Суммарному (количественному) учету подлежат только острые респираторные вирусные инфекции, кроме госпитализированных случаев и случаев с летальным исходом — для них предусмотрена персонифицированная регистрация.
Персонифицированный учет болезней ведут с помощью специально разработанной Регистрационной карты инфекционного больного.
В отличие от Экстренного извещения Регистрационная карта предусматривает более широкий набор учитываемых признаков.
Как видим, в электронной регистрационной карте есть следующие регистрационные блоки:
1. Эпидемиологический номер — идентификатор, который в обязательном порядке присваивается регистрационной карте/случаю патологического состояния;
Эпидномер состоит из 8 цифр: первые две указывают на год регистрации случая, следующие 6 — порядковый номер случая в текущем году.
2. Имя текущего пользователя, дата и время работы с картой.
Работа в АИС «ОРУИБ» протоколируется, в случае необходимости можно просмотреть действия пользователя, оценить их корректность и своевременность.
3. Регистрационные данные — наименование медицинской организации, где зарегистрирован случай, даты заболевания и обращения в медицинскую организацию, фамилия и номер телефона регистратора, дата и время регистрации случая.
4. Диагноз — текущий и окончательный диагнозы, даты установления, характер течения и тяжести заболевания.
5. Информационный блок, содержащий сведения о пациенте, — паспортные данные, принадлежность к социально-возрастной, профессиональной группе, место работы или учебы больного, место жительства с указанием признака проживания.
Регистрационная карта содержит также блок ссылок на дополнительные окна, содержащие сведения о больном.
Например, при заболевании в медицинской организации, кроме даты госпитализации больного и наименования медицинской организации, регистрируются такие сведения, как диагноз при поступлении, наличие парентерального вмешательства и его суть, характер заражения, принятые меры.
В случае летального исхода учитываются данные медицинского свидетельства о смерти с подробными сведениями о результатах секции и патологоанатомических диагнозах.
В разделе «Лабораторные данные» отражаются показания к обследованию, материал, вид исследования и используемые методы, дата забора материала и результат с указанием вида и серотипа выделенного возбудителя или титра реакции.
Состав и объем регистрируемых данных зависит от конкретной инфекционной болезни, например:
• при регистрации острых кишечных инфекций в Карте фиксируется информация о подозрительных пищевых продуктах и месте их приобретения;
• при инфекциях, управляемых средствами специфической иммунопрофилактики, — данные прививочного анамнеза;
• при зоонозных инфекциях и укусах — сведения о животном и сырье;
• при поствакцинальном осложнении — подробные сведения о характере реакции, препарате и условиях его применения.
Таким образом, в основу перечня учитываемых показателей положена привязка оценки эпидемического процесса к конкретной группе инфекционной патологии, что определяет структуру эпидемиологического надзора.
Важно!
Все регистрируемые сведения носят официальный характер и должны быть основаны на первичной документации медицинских организаций.
Электронный запрос обратной связи — «Претензия» в АИС «ОРУИБ»
В случае некачественного заполнения электронной карты для уточнения информации предусмотрен электронный запрос обратной связи — «Претензия», который мгновенно информирует оператора медицинской организации о наличии неточности/ошибки.
Благодаря механизму модуля «Претензия» база данных превратилась в «живой» организм. Появилась возможность запрашивать необходимую информацию в режиме реального времени, производить обмен сообщениями с ответственным за регистрацию в медицинской организации.
Опция «Претензия» является не только механизмом, обеспечивающим качество передаваемой первичной информации, но и действенным инструментом контроля работы медицинских организаций в части достоверности, своевременности и полноты регистрации и учета инфекционных заболеваний, позволяющим дистанционно оценивать работу медицинской организации в этом направлении.
Особенности передачи информации в АИС «ОРУИБ»
Порядок передали информации в АИС «ОРУИБ» будет зависеть от того, где выявлено заболевание:
1. В амбулаторно-поликлиническом учреждении.
В этом случае диагноз в АИС «ОРУИБ» передается медицинским работником, установившим диагноз.
Если больной госпитализируется с направлением от врача амбулаторно-поликлинического учреждения, случай заболевания регистрируется также сотрудниками амбулаторно-поликлинического учреждения.
2. В стационаре.
При выявлении заболевания в стационаре (поступлении больного «самотеком», без направления) экстренное извещение передается медицинским работником стационара, установившим диагноз.
Если пациент с диагнозом ОКИ отказывается от госпитализации, в приемном отделении стационара производится забор материала для исследования, результат вносится в АИС «ОРУИБ» и сообщается в амбулаторно-поликлиническое учреждение по месту обслуживания пациента.
Если от госпитализации отказывается пациент, подлежащий обязательному лабораторному обследованию с целью верификации диагноза и забор материала от него при поступлении невозможен, приемное отделение стационара передает экстренное извещение в АИС «ОРУИБ» и сообщает о больном в медицинскую организацию по месту обслуживания пациента. Забор материала в данном случае осуществляется силами амбулаторно-поликлинической службы в установленные для конкретного заболевания сроки.
3. На вызове к больному бригадой скорой помощи.
Если диагноз установлен специалистом бригады скорой или неотложной медицинской помощи и больной госпитализирован, случай заболевания регистрируется в АИС «ОРУИБ» персоналом того стационара, куда госпитализирован пациент.
Если больной не госпитализирован, бригада передает сведения о больном в территориальное амбулаторно-поликлиническое учреждение, а в АИС «ОРУИБ» случай регистрируется сотрудником амбулаторно-поликлинического учреждения после посещения пациента на дому.
Сведения о диагнозе, а также информация о передаче сообщения в территориальное амбулаторно-поликлиническое учреждение заносятся в Карту вызова скорой медицинской помощи (ф. № 110/у).
4. В школе или ДДУ медицинским работником.
Медицинские работники, обслуживающие образовательные учреждения, направляют экстренное извещение в АИС «ОРУИБ» и в медицинскую организацию, которая обслуживает данное учреждение, в случаях, когда заболевание (подозрение) впервые выявлено персоналом этих учреждений у детей, обслуживаемых лиц и персонала этих учреждений.
5. В оздоровительных учреждениях, а также в студенческих, строительных и иных коллективах медицинскими работниками.
Медицинские работники, обслуживающие оздоровительные учреждения, учреждения для детей, студенческие, строительные и другие временные коллективы детей и взрослых московского подчинения (формирования), передают экстренные извещения в АИС «ОРУИБ» и в организацию, обеспечивающую государственный санитарно-эпидемиологический надзор по месту дислокации учреждения.
Порядок подтверждения, изменения, отмены диагноза
Медицинская организация, получившая результаты лабораторного исследования, подтвердившая, изменившая или отменившая диагноз, в течение 12 часов с момента постановки окончательного диагноза передает в АИС «ОРУИБ» на ранее полученный регистрационный номер подтверждение/уточнение/отмену диагноза и/или результаты лабораторных (инструментальных) исследований, но не позднее чем через 10 дней с момента установления первичного диагноза.
Порядок регистрации и оперативного оповещения о случаях заболевания туберкулезом, заразными кожными инфекциями, венерическими заболеваниями, инфекцией, вызванной ВИЧ, имеет ряд особенностей, так как может быть установлен только врачом-специалистом, а также при регистрации и учете данных нозологий имеются дополнительные утвержденные регистрационные формы.
Регистрация случаев (подозрения) на заболевание парентеральными вирусными гепатитами В, С, D, TTV, G (далее — ПВГ) осуществляется в описанном выше порядке, однако есть одна особенность.
Обязательной регистрации в АИС «ОРУИБ» до постановки диагноза подлежат положительные результаты лабораторного исследования на ПВГ при выявлении у:
- персонала организаций, осуществляющих заготовку, переработку, хранение и обеспечение безопасности донорской крови и ее компонентов;
- персонала центров, отделений гемодиализа, трансплантации органов, гематологии;
- персонала клинико-диагностических и биохимических лабораторий;
- персонала хирургических, урологических, акушерско-гинекологических, офтальмологических, отоларингологических, анестезиологических, реаниматологических, стоматологических, инфекционных, гастроэнтерологических стационаров, отделений и кабинетов поликлиник (в том числе перевязочных, процедурных, прививочных);
- персонала диспансеров, перинатальных центров, станций и отделений скорой помощи, центров медицины катастроф, фельдшерско-акушерских пунктов, здравпунктов;
- персонала учреждений с круглосуточным пребыванием детей или взрослых;
- доноров крови (ее компонентов), костного мозга, органов и тканей, спермы;
- лиц, относящихся к группам риска (потребители инъекционных наркотиков).
Регистрация инфекций, связанных с оказанием медицинской помощи (далее — ИСМП) также имеет ряд особенностей.
Регистрации в АИС «ОРУИБ» подлежат как инфекции, связанные с оказанием любых видов медицинской помощи (в стационарных, амбулаторно-поликлинических, образовательных, санаторно-оздоровительных учреждениях, учреждениях социальной защиты населения, при оказании скорой медицинской помощи, помощи на дому и др.), так и случаи инфицирования медицинских работников в результате осуществления ими профессиональной деятельности.
Важным критерием отнесения инфекционного заболевания к ИСМП является срок его возникновения после пребывания в медицинской организации. Так, регистрация внутрибольничных гнойно-воспалительных заболеваний осуществляется в течение 30 дней после операционного вмешательства и 1 года после установления имплантата. Регистрации подлежат заболевания родильниц гнойно-воспалительными заболеваниями, связанными с родами, выявленные в период пребывания в акушерском стационаре и/или в течение 30 дней после родов. Регистрации подлежат заболевания новорожденных, выявленные в период пребывания в акушерском стационаре и/или в течение 7 дней после выписки, независимо от предполагаемого характера инфицирования (внутрибольничного, внутриутробного, интранатального). Генерализованные формы (сепсис, остеомиелит, менингит) подлежат регистрации, если заболевание выявлено в течение месяца после рождения.
[1] СП 3.1/3.2.3146-13 «Общие требования по профилактике инфекционных и паразитарных болезней», утвержденные Постановлением Главного государственного санитарного врача РФ от 16.12.2013 № 65.
[2] Подробнее о АИС «ОРУИБ» см. далее.
Статья опубликована в журнале «Санэпидконтроль. Охрана труда» № 6, 2019.
АЛГОРИТМЫ МАНИПУЛЯЦИЙ
ТЕХНИКА ВЗЯТИЯ КРОВИ НА ВИЧ-ИНФЕКЦИЮ
Оснащение: лотки; резиновый жгут; стерильные ватные шарики или салфетки; вакуумные пробирки для забора крови
Подготовка к процедуре:
1.Пациент укладывается либо усаживается в удобном положении с разогнутым локтевым суставом, внутренней поверхностью вверх.
2. Под локтевой сустав подкладывается валик или специальная подушка.
3. Резиновый жгут накладывается на среднюю треть плеча поверх тканевой салфетки так, чтобы получить венозный застой.
4. Пациента просят несколько раз сжать кулак и разжать, повторяя движения до достаточного наполнения вен кровью. Кулак фиксируется в зажатом положении.
5. Кожа пациента обрабатывается ватным шариком либо стерильной салфеткой с 70%-ным спиртом, как при внутривенной инъекции, дважды: сначала большая площадь кожи, затем – меньшая, где будет производиться прокол.
6. Шарики сбрасываются в лоток, и производится пункция вены. Если используется шприц, поршень должен располагаться максимально близко к краю цилиндра с канюлей иглы, чтобы в цилиндре не было воздуха.
Выполнение процедуры:
1. Вена пунктируется иглой с переходником, к которому после попадания в вену присоединяется пробирка. При заборе крови и на биохимическое, и на серологическое исследование наполненная пробирка отсоединяется, а пустая — присоединяется к игле через тот же переходник.
2. После набора нужного количества крови в шприц игла извлекается из вены после прижатия к месту прокола ватного шарика со спиртом. Если используются вакуум — системы, игла извлекается только после отсоединения пробирки.
3. Пациента просят прижать ватный шарик и удерживать его на локтевом сгибе в течение 5 минут.
Окончание процедуры:
1.Промаркированные пробирки помещают в специальный контейнер для транспортировки в лабораторию.
2. Весь инструментарий и использованные расходные материалы дезинфицируются с последующей утилизацией одноразовых инструментов. Многоразовые материалы после дезинфекции промываются под проточной водой, просушиваются, при необходимости — стерилизуются и убираются в предназначенные для них места хранения биохимические и серологические исследования.
Правила хранения:
1.Срок хранения крови, забранной для анализа на ВИЧ, — не более 12 часов при комнатной температуре и не более 1 суток в холодильнике при +4 +8 град.
2. Пробирки подписывают маркером. Номера пробирок в штативе должны соответствовать номерам в направлениях и в общем списке. Зачеркивать, вносить изменения, поправки категорически запрещается.
3. Сопроводительная документация составляется в 2-х экземплярах. Лечебно-профилактические учреждения при первичном (скрининговом) лабораторном исследовании пациентов на антитела к ВИЧ заполняют направление по форме N 264/у-88. Зачеркивания, внесение изменений, поправки категорически запрещены. Направления помещают в полиэтиленовые пакеты и доставляют в лабораторию вне контейнера.
Правила транспортировки:
1. Пробирки помещают в штатив, который доставляется в лабораторию в специальном контейнере или биксе с маркировкой «Осторожно, AIDS».
2. Пробы биоматериала в лабораторию доставляет персонал, прошедший инструктаж, назначенный ответственным за транспортировку приказом по лечебно – профилактическому учреждению. Не допускается перевозка материала в сумках, портфелях и других предметах личного пользования, а также запрещается доставка биоматериала на исследование больными или родственниками пациентов.
ТЕХНИКА ЗАБОРА ИСПРАЖНЕНИЙ НА БАКТЕРИОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ И ПОСЕВ НА ПЛОТНЫЕ ПИТАТЕЛЬНЫЕ СРЕДЫ
Цель: Обеспечить качественную подготовку к исследованию и своевременное получение результата
Оснащение: инструментальные столик, судно, бланк — направление (учетная форма №204(у)), пенал (бикс) для транспортировки материала, штатив для пробирок, емкость с дез. раствором для использованного материала и инструментария, перчатки, стерильная банка, стерильный шпатель, стерильная пробирка с консервантом, ректальная петля, чашки Петри с плотными средами: Эндо, Плоскирева (Левина), Висмут- сульфитный агар
Условия: до приема антибиотиков.
| Этапы | Обоснование |
| Подготовка к процедуре | |
| 1. Объяснить пациенту смысл и необходимость предстоящего исследования и получить его согласие на исследование | Обеспечение прав пациента на информацию, осознанное участие пациента в исследовании. |
| 2. Объяснить пациенту ход своих действий. | |
| Выполнение процедуры | |
| Вариант 1. 1. Отгородить пациента ширмой | |
| 2. Попросить пациента лечь на правый бок, ноги согнуть в коленях, привести к животу. | |
| 3. Надеть перчатки | |
| 4. Раздвинуть левой рукой ягодицы | |
| 5. Правой рукой взять из пробирки ректальную петлю и ввести вращательными движениями в прямую кишку на глубину 6-8 см (у взрослых) и 4-6 см (у детей) собрать содержимое со стенок | |
| 6. Извлечь ректальную петлю из прямой кишки и поместить в пробирку с консервантом не касаясь ее стенок | |
| 7. Осуществить прямой посев на плотные среды | |
| 8. Снять перчатки | |
| Вариант 2 9. Объяснить пациенту, что он должен опорожнить кишечник в чистое сухое судно без следов дезинфицирующих средств | Дез. средства губительно действуют на выделенные м/о |
| 10. Стерильным шпателем взять кал из нескольких мест последней порции | |
| 11. Поместить взятый материал в стерильную банку. Примечание: не брать с явными примесями крови | Кровь обладает бактерицидным действием |
| ЗАВЕРШЕНИЕ ПРОЦЕДУРЫ | |
| 12. Вымыть и обработать руки в перчатках дез. средством | |
| 13. Снять перчатки, вымыть и осушить руки | |
| 14. Отправить материал в бактериологическую лабораторию в биксе, предварительно оформив направление. Примечание: хранение пробирки в холодильнике при температуре +3,+4 градуса |
ТЕХНИКА ПРОВЕДЕНИЯ САНИТАРНОЙ ОБРАБОТКИ ПРИ ПЕДИКУЛЕЗЕ
Оснащение:
1.Клеенчатый или хлопчатобумажный мешок для сбора вещей больного.
2.Оцинкованное ведро или лоток для сжигания и обеззараживания волос.
3.Клеенчатая пелерина.
4.Перчатки резиновые
5. Ножницы
6.Частый гребень
7.Машинка для стрижки волос
8.Спиртовка
9.Косынки(2-3штуки)
10. Вата
11.Столовый уксус или 50 % уксусная к-та
12. Препараты для уничтожения головных вшей:
12.1. Препараты действующие губительно на все стадии вшей (овициды): 30% или 50% эмульгирующий концентрат корбофоса; 50% эмульгирующий концентрат сульфидофоса; лосьоны «Лонцит», «Нитилон», «Перфолон», «Нитефор», пеномоющее средство «Талла».
12.2. Препараты которые не действуют на яйца (неовициды): мыло «Витар»; мыло «Антиэнтом»; 5% борная мазь (для взрослого населения, исключая беременных и кормящих женщин); порошок пиретрума.
13.Препараты для дизинфекции белья:
13.1 Овициды: 30 % или 50% эмульгирующий концентрат корбофоса; 50% концентрат сульфидофоса.
13.2. Неовициды: дуст «Неопин», порошок перетрума, мыло «Витар».
14. Препараты для дезинсекции помещения: 30 или 50 % эмульгирующий концентрат корбофоса; хлорофос, аэрозольные баллоны «Карбозоль»; «Неофос 2»; «А-ПАР»; средство «медифокс-СУПЕР».
Примечание: периодически препараты обновляют в соответствии со сроком годности, указанным в паспорте препарата.
Подготовка к процедуре:
1. Надеть дополнительный халат.
2. Объяснить пациенту необходимость и последовательность предстоящей процедуры и получить согласие на проведение процедуры.
3. Усадить пациента (если позволяет состояние) на стул, накрытый клеенкой, или постелить клеенку на пол и поставить на нее стул.
4. Дать в руки пациенту (если это возможно) полотенце, чтобы уберечь его глаза от попадания педикулезного средства. Если пациент не в состоянии держать полотенце, это делает помощник, у которого также должны быть дополнительный халат и перчатки.
Выполнение процедуры:
1. Обработать волосы пациента любым противопедикулицидным средством
2. Покрыть волосы пациента шапочкой на 20 мин. (по некоторым технологиям шапочка не требуется)
3. Промыть волосы теплой водой, вытереть их полотенцем
4. Вычесать сухие волосы частым гребнем в течение 15-20 минут, разделяя волосы на пряди и последовательно вычесывая каждую прядь
Завершение процедуры:
1. Белье и одежду сложить в мешки для дезинсекции, вымыть руки
2. Снять перчатки, фартук, халат (поместить в мешок для дезинсекции)
3. На титульном листе «Медицинской карты стационарного больного» сделать отметку о выявлении педикулеза «Р» (лат.pediculus-вошь)
4. Заполнить экстренное извещение о выявлении инфекционного заболевания и сообщить в учреждение санэпиднадзора (форма № 058у)
5. После проведения дезинсекции пациента помещение и предметы, с которыми он контактировал, необходимо обработать теми же педикулицидными препаратами. Гребень обдают крутым кипятком после каждого осмотра, ли протирают 70-градусным раствором спирта.
Повторный осмотр головы проводят через 10 дней
При выявлении платяного педикулеза одежду и постельное белье обрабатывают каждую неделю. Нательное белье ежедневно в течение недели кипятят и гладят.
ТЕХНИКА ВЗЯТИЯ МАЗКА НА БАЦИЛЛУ ЛЕФФЛЕРА
Цель: обеспечить качественную подготовку к исследованию и своевременное получение результат.
Оснащение: перчатки, маска, стерильные пробирки с ватными тампонами – 2шт; шпатель в крафт — пакете, штатив для пробирок, бикс/пенал/для транспортировки пробирок, стеклограф, емкость с дез. раствором для использованного материала и инструментария, бланк направления.
Условия забора:
— до приема антибиотиков и полоскания ротоглотки антисептическими растворами;
— до чистки зубов;
— натощак или не ранее чем через 2 часа после еды;
— доставка в лабораторию должна производиться не позже 2 часов после взятия материала при условии хранения в холодильнике.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ПОДГОТОВКА К МАНИПУЛЯЦИИ | |
| 1. Объяснить пациенту/члену семьи смысл и необходимость предстоящего исследования и получить его согласие на исследования | Обеспечение права пациента на информацию, осознанное участие пациента в исследовании |
| 2. Объяснить пациенту ход своих действий | Психологическая подготовка пациента |
| 3. Подготовить необходимое оснащение | |
| 4. Выписать направление в бактериологическую лабораторию | |
| 5. Поставить на, инструментальный столик, необходимое оснащение, расположив по правую руку | |
| 6. Промаркировать стеклографом пробирки «Н, «3» /нос, зев/ и поставить номер на пробирках, соответствующему номеру в направлении | |
| 7. Установить пробирки в штатив | |
| 8. Усадить пациента к источнику света | |
| 9. Вымыть и осушить руки, надеть маску, перчатки | |
| ВЫПОЛНЕНИЕ МАНИПУЛЯЦИИ: | |
| 1. Извлечь ватный тампон из пробирки, маркированный знаком «Н», придерживая его правой рукой за пробку (пробирка остается в штативе) | |
| 2. Большим пальцем левой руки приподнять кончик носа пациента | Обеспечение доступа к слизистой оболочке носовых носа |
| 3. Осторожно ввести тампон вращательными движениями в один носовой ход, затем в другой, плотно прикасаясь к их стенкам | |
| 4. Извлечь тампон из носа и поместить его пробирку не касаясь краев | |
| 5. Извлечь ватный тампон из пробирки, маркированной знаком «3», взяв его правой рукой, придерживая его за пробку, пробирка остается в штативе | |
| 6. Попросить пациента широко раскрыть рот и шпателем нажать на корень языка, держа его в левой руке. | |
| 7. Осторожно, не касаясь языка е щек, ввести тампон в полость рта. Снять тампоном слизь с небных дужек и миндалин в следующей последовательности: правая миндалина – правая небная дужка – язычок – левая небная дужка – левая миндалина – задняя стенка глотки При наличии пленки в зеве и подозрении на дифтерию, материал собирать на границе здоровой и пораженной ткани, т.к. максимальное скопление дифтерийных палочек отмечается в данных участках | |
| 8. Извлечь тампон из ротовой полости и поместить в пробирку, не касаясь ее краев. Сбросить шпатель в емкость для использованного материала | |
| ЗАВЕРШЕНИЕ МАНИПУЛЯЦИИ | |
| 1. Вымыть и обработать антисептическим раствором руки в перчатках | |
| 2. Снять перчатки, маску, вымыть и осушить руки | |
| 3. Отправить материал в бактериологическую лабораторию с направлением в течение 2-х часов | Условия своевременного и качественного исследования |
ТЕХНИКА ВВЕДЕНИЯ ПРОТИВОБОТУЛИНИЧЕСКОЙ СЫВОРОТКИ
(ТИПА A, B, E)
Цель: лечение и экстренная профилактика ботулизма
Оснащение: инструментальный столик, лоток стерильный, шприц инсулиновый – 6 шт., шприц – 5, спирт 70, стерильные ватные шарики, пилочка для вскрытия ампул, моновалентные сыворотки (типа A, B, E), набор медикаментов для оказания помощи 3 шт. 1 мл при анафилактическом шоке, емкость с дез. раствором
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ПОДГОТОВКА ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие | Право пациента быть информированным |
| 2. Вымыть и осушить руки, надеть перчатки и маску | Соблюдение инфекционной безопасности |
| 3. Обработать инструментальный столик ветошью с дез. Раствором | Соблюдение инфекционной безопасности |
| 4. Проверить срок годности и герметичность шприцов, вскрыть упаковку и выложить их в стерильный лоток, ампулы обработать ватными шариками со спиртом, надпилить, осторожно вскрыть | Просроченные и вскрытые шприцы и ампулы использованию не подлежат |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Набрать в инсулиновые шприцы разведенной сыворотки по 0,2 мл каждого типа (из маленьких ампул) | |
| 2. Усадить или уложить пациента на кушетку | Придать удобное положение пациенту |
| 3. Обработать кожу внутренней поверхности предплечья двумя ватными шариками со спиртом, дать высохнуть | Обеззараживание инъекционного поля |
| 4. Ввести разведенную сыворотку строго треугольником или четырехугольником. Рядом с каждой «пуговкой» отметить тип сыворотки | |
| 5. Наблюдать за реакцией 20-30 мин. Вскрытые ампулы поместить в емкость с дез. раствором | Промежуток времени, в течении которого должна произойти реакция |
| 6. При отрицательной реакции набрать цельную сыворотку в 3-4 инсулиновых шприцах по 0,2 мл каждого типа | |
| 7. Обработать спиртом наружную поверхность плеча, дать высохнуть. Ввести п/к сыворотку треугольником или 4-угольником. Также подписать рядом тип сыворотки | Обеззараживание инъекционного поля |
| 8. Наблюдать за состоянием пациента 45-60 мин. Вскрытые ампулы закрыть ватными шариками | Промежуток времени, в течении которого должна произойти реакция |
| 9. При отсутствии аллергической реакции, набрать заданную врачом дозу цельной сыворотки из вскрытых ампул каждого типа в 3-4 шприца для внутримышечной инъекции. | |
| 10. Уложить больного на живот | Правильное положение при инъекции |
| 11. Обработать верхненаружный квандрант ягодиц спиртом, дать высохнуть | Обеззараживание инъекционного поля |
| 12. Ввести в/м сыворотку треугольником и 4-угольником. Также подписать рядом тип сыворотки | |
| 13. Наблюдать за пациентом 2 часа | |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 1. Снять перчатки | |
| 2. Поместить перчатки, шприцы с иглами, ватные шарики, ампулы в дез. раствор | Предупреждение распространение инфекции |
| 3. Вымыть и осушить руки |
ТЕХНИКА ВЗЯТИЯ И ПОСЕВА КРОВИ НА ГЕМОКУЛЬТУРУ
Цель: Обеспечить качественную подготовку к исследованию и своевременное получение.
Оснащение: стерильные шприцы, спирт 70, 5% спиртовый раствор йода, флаконы с 10% желчным бульоном или средой Раппорта, стерильные ватно-марлевые шарики, спиртовка.
Обязательное условие: медсестра производит взятие материала одетая по форме: в халате, колпаке, маске, перчатках.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| 1. Объяснить пациенту смысл и необходимость предстоящего исследования и получить его согласие на исследование. 2. Объяснить пациенту, что кровь будет взята из вены, специальной подготовки не требуется. Важное условие: забор крови должен осуществляться до начала лечения этиотропными средствами (антибиотиками и др.) 3. Перед пункцией, локтевой вены кожу обрабатываю раствором йода спиртовым 5%, затем спиртом; Набрать 5 мл крови; Примечание: кровь берется в соотношении часть крови: 10 частей питательной среды. Шприц положить в стерильный лоток 4. Посев осуществляется во флакон с жидкой питательной средой: — зажечь спиртовку; — открыть колбу, в сторону горящего пламени спиртовки; — внести кровь в колбу; провести пробкой над пламенем спиртовки; — закрыть колбу. 5. В амбулаторных и стационарных условиях: — написать сопроводительный документ, указав: Ф.И.О. пациента, его возраст, паспортные данные, название больницы, отделения, вид материала, дату и время, взятие материала, диагноз заболевания, цель исследования, подпись врача. 6. Флаконы со средой желательно сразу же отправить в бактериологическую лабораторию или поставить в термостат. | Обеспечение права пациента на информацию, осознанное, участие пациента в исследовании. Начатое лечение губительно действует на возбудителя. Обработка кожи позволяет максимально ее дезинфицировать. Предотвращение попадания микроорганизмов. Условия своевременной обратной связи. Условия качественного исследования. |
ТЕХНИКА ВВЕДЕНИЯ АНТИРАБИЧЕСКОЙ ВАКЦИНЫ
Цель: лечение и экстренная профилактика бешенства
Оснащение: инструментальный столик, шприц – 2 мл, ампула с вакциной, стерильные ватные шарики, 70% спирт, пилочка, вода для инъекции, емкость с дез. раствором.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ПОДГОТОВКА ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие | Право пациента быть информированным |
| 2. Вымыть и осушить руки, надеть перчатки и маску | Соблюдение инфекционной безопасности |
| 3. Обработать инструментальный столик ветошью с дез. раствором | Соблюдение инфекционной безопасности |
| 4. Проверить срок годности и герметичность шприца, вскрыть упаковку и выложить в стерильный лоток, ампулу обработать ватным шариком со спиртом, надпилить, осторожно вскрыть | Просроченные и вскрытые шприцы и ампулы использованию не подлежат |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Содержимое ампулы с вакциной растворить в 1,0 мл воды для инъекции в течение не более 5 мин | Хранение растворенной вакцины более 5 мин. не допускается |
| 2. Набрать в шприц заданную врачом дозу | Гетерологичный (лошадиный) антирабический иммуноглобулин назначается в дозе 40МЕ на 1 кг. Гомологичный (человеческий) антирабический иммуноглобулин назначается в дозе 20 МЕ на 1 кг |
| 3. Обработать среднюю треть плеча спиртом, дать высохнуть | Обеззараживание места инъекции |
| 4. Собрать кожу в складку 1 и 2 пальцами левой руки, ввести иглу в основание складки под углом 45* на 23 ее длины, ввести вакцину, извлечь иглу и приложить ватный шарик без спирта (детям до 5 лет в верхнюю часть переднебоковой поверхности бедра) | Введение вакцины в ягодичную область не допускается |
| 5. Наблюдаем за пациентом не менее 30 мин | |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 1. Снять перчатки | |
| 2. Поместить перчатки, шприц с иглой, ватные шарики, ампулу в дез. раствор | Предупреждение распространения инфекции |
| 3. Вымыть и осушить руки | |
| Антирабическая помощь состоит из местной обработки ран, царапин и ссадин, введение антирабической вакцины, КОКАВ или одновременного применения антирабического иммуноглобулина (АИГ) и антирабической вакцины КОКАВ. Ее необходимо проводить немедленно или как можно раньше после укуса ил повреждения: раневую поверхность обильно промывают водой с мылом, а края раны обрабатываю 40-70% спиртом или 5% настойкой йода | |
| Схема профилактических иммунизаций | |
| Первичная иммунизация | Три инъекции в 0,7 и 30 дней по 1,0 мл |
| Первая ревакцинация через 1 год | Одна инъекция 1,0 мл |
| Последующие ревакцинации через каждые 3 года | Одна инъекция 1,0 мл |
АЛГОРИТМ НАДЕВАНИЯ И СНЯТИЯ ПРОТИВОЧУМНОГО КОСТЮМА
Противочумный костюм надевают до входа в заразное помещение. Надевать предметы костюма необходимо не спеша, тщательно, в определенной последовательности, с тем, чтобы во время работы не поправлять их в течение 3-4 часов.
1. Надеть комбинезон или пижаму, носки, сапоги резиновые или кожаные.
2. Надевают большую косынку, которая закрывает волосы, лоб, уши и шею, потом халат.
3. Тесемки у ворота, пояс завязывают спереди на левой стороне, обязательно петлей, после чего завязывают тесемки на рукавах.
4.Ватно-марлевую маску надевают на лицо так, чтобы закрыть рот и нос. Верхние тесемки завязывают петлей на затылке, а нижние на темени (по типу плащевидной повязки).
5.По обе стороны носа, в местах, где маска недостаточно плотно прилегает к лицу, закладывают комочки ваты.
6.Очки-консервы должны быть хорошо пригнаны, свободное место на переносице закладывают ватным тампоном, стекла перед надеванием натирают сухим кусочком мыла, чтобы предотвратить их запотевание.
7.После очков надевают резиновые перчатки, предварительно проверенные на целостность.
8.Затем на пояс халата с правой стороны закладывают полотенце.
9.Надевают клеенчатый фартук, тесемки пояса завязывают петлей с левой стороны.
10. Надевают клеенчатые нарукавники.
При вскрытии или захоронении трупа к противочумному костюму I типа надевают клеенчатый фартук, нарукавники, затем вторую пару резиновых перчаток (анатомические), за пояс закладывают полотенце.
Снятия костюма
Противочумный костюм снимают в специально выделенной для этого комнате или в том же помещении, в котором проводили работу после полного его обеззараживания. Для этого в помещении должны быть:
а) бак с дезинфицирующим раствором для обработки рук в перчатках.
б) тазик с дезинфицирующим раствором для обработки рук в перчатках.
в) банка с притертой пробкой 70% спиртом — для обеззараживания очков и фонендоскопов.
г) кастрюля с дезинфицирующим раствором или мыльной водой для обеззараживания ватно-марлевых масок (в последнем случае — кипячением в течение 40 минут).
При обеззараживании костюма дезинфицирующими растворами (средствами) все его части полностью погружают в раствор. В тех случаях, когда обеззараживание костюма производится автоклавированием или в дезкамере, костюм складывают соответственно в биксы или камерные мешки, которые снаружи обрабатывают дез. раствором. Снимают костюм медленно, не торопясь, в строго установленном порядке. После снятия каждой части костюма руки в перчатках погружают в дез. раствор тесемки халата и фартуки, завязанные петлей с левой стороны, облегчают быстрое снятие халата.
1. Тщательно, в течение 1-2 минут моют руки в перчатках в дез. растворе.
2. Медленно вынимают полотенце.
3. Протирают ватным тампоном, обильно смоченным дез. раствором клеенчатый фартук, снимают его, свертывая наружной стороной внутрь.
4. Снимают вторую пару перчаток и нарукавники.
5. Сапоги обтирают ватным тампоном с дез. раствором сверху вниз (для каждого сапога отдельный тампон).
6. Не касаясь открытых частей кожи, снимают фонендоскоп.
7.Очки снимают, оттягивая двумя рукавами вперед, вверх, назад.
8. Маску снимают, не касаясь лица ее наружной стороной.
9. Развязывают завязки ворота, пояса халата, освобождают завязки рукавов, снимают халат, завертывая наружной частью внутрь.
10. Снимают косынку, осторожно собирая все концы ее в руку на затылке.
11. Снимают перчатки, проверяют их на целостность в дез. растворе.
12. еще раз обмывают сапоги в баке дез. раствором и снимают их.
13. После снятия противочумного костюма, тщательно моют руки теплой водой с мылом.
После работы рекомендуется принять душ.
Защитная одежда обеззараживается после разового применения путем кипячения в 2% растворе соды(3 мин.), автоклавированием (1атм.-30 мин.), замачиванием в дез. растворе (5% раствор хлорамина, 5% раствор карболовой кислоты, 8% лизола в течение 2-х часов).
ТЕХНИКА ВВЕДЕНИЯ ПРОТИВОСТОЛБНЯЧНОЙ СЫВОРОТКИ ПО МЕТОДУ БЕЗРЕДКО
Цель: лечение и профилактика столбняка, предупреждение осложнений (анафилактического шока)
Оснащение: инструментальный столик, стерильный лоток, туберкулиновый шприц – 2шт., шприц – 5мл, ампула с сывороткой, спирт – 70%, ватные шарики, часы, посиндромный набор медикаментов при анафилактическом шоке, емкость с дез. раствором, противостолбнячная сыворотка
Обязательное условие: перед введением сыворотки медицинская сестра обязана прочитать инструкцию.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие | Право пациента быть информированным |
| 2. Подготовить оснащение | |
| 3. Надеть маску, вымыть руки, надеть перчатки | Соблюдение инфекционной безопасности |
| 4. Проверить срок годности и герметичность шприцов, вскрыть упаковку и выложить в стерильный лоток; проверить срок годности сыворотки. Обработать шейку ампулы ватой со спиртом, надпилить и вскрыть ампулу | Просроченные и вскрытые шприцы и ампулы использованию не подлежат |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Набрать в шприц 0,1 мл разведенной сыворотки предварительно подогретой на водяной бане до 37 | |
| 2. Усадить или уложить пациента на кушетку | Придать удобное положение пациенту |
| 3. Обработать среднюю треть предплечья спиртом, дать высохнуть | Обеззараживание инъекционного поля |
| 4. Натянуть кожу в месте инъекции пальцами левой руки. Ввести в кожу только срез иглы под углом 5 к поверхности тела пациента, ввести сыворотку, извлечь иглу, ватный шарик не прикладывается | Введение сыворотки внутрикожно. За реакцией наблюдать 20-30 минут. Если диаметр папулы («пуговки») превышает 0,9 мл, папула окружена зоной красноты, то проба считается положительной |
| 5. Шприц с иглой, ватные шарики – в дез. раствор | Соблюдение дезинфекции |
| 6. Набрать в другой шприц неразведенной сыворотки 0,1 мл | |
| 7. Обработать среднюю треть плеча спиртом, дать высохнуть | Обеззараживание места инъекции |
| 8. Собрать кожу в складку 1 и 2 пальцами левой руки, ввести иглу в основание складки под углом 45 на 2/3 ее длины, ввести сыворотку, извлечь иглу и приложить ватный шарик без спирта | Введение сыворотки подкожно. За реакцией наблюдаем 20-30 минут. Если диаметр папулы не превышает 0,9 мл, а гиперемия вокруг небольшая, то проба считается положительной |
| 9. Шприц с иглой, ватные шарики – в дез. раствор | Соблюдение дезинфекции |
| 10. Набираем в последний шприц неразведенной сыворотки заданную врачом дозу (при введении противодифтерийной сыворотки необходимо подогреть ампулу до температуры 36’C) | |
| 11.Уложить больного на живот | Правильное положение при инъекции |
| 12. Обрабатываем верхненаружный квадрант ягодицы спиртом, дать высохнуть | Обеззараживание места инъекции |
| 13. Растянуть место инъекции, ввести иглу под прямым углом на глубину 5-6 см ввести сыворотку. Приложить ватный шарик без спирта и извлечь иглу | Введение сыворотки, внутримышечно. Наблюдаем за пациентом 2 часа |
| 14. Шприц с иглой, ватные шарики, перчатки в емкость с дез. раствором | Соблюдение дезинфекции |
ТЕХНИКА ВВЕДЕНИЯ ПРОТИВОДИФТЕРИЙНОЙ СЫВОРОТКИ ПО МЕТОДУ БЕЗРЕДКО
Цель: лечение дифтерии, предупреждение осложнений (анафилактического шока)
Оснащение: инструментальный столик, стерильный лоток, туберкулиновый шприц – 2шт., шприц – 5мл, ампула с сывороткой, спирт – 70%, ватные шарики, часы, посиндромный набор медикаментов при анафилактическом шоке, емкость с дез. раствором, противодифтерийная сыворотка
Обязательное условие: перед введением сыворотки медицинская сестра обязана прочитать инструкцию.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие | Право пациента быть информированным |
| 2. Подготовить оснащение | |
| 3. Надеть маску, вымыть руки, надеть перчатки | Соблюдение инфекционной безопасности |
| 4. Проверить срок годности и герметичность шприцов, вскрыть упаковку и выложить в стерильный лоток; проверить срок годности сыворотки. Обработать шейку ампулы ватой со спиртом, надпилить и вскрыть ампулу | Просроченные и вскрытые шприцы и ампулы использованию не подлежат |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Набрать в шприц 0,1 мл разведенной сыворотки предварительно подогретой на водяной бане до 37 | |
| 2. Усадить или уложить пациента на кушетку | Придать удобное положение пациенту |
| 3. Обработать среднюю треть предплечья спиртом, дать высохнуть | Обеззараживание инъекционного поля |
| 4. Натянуть кожу в месте инъекции пальцами левой руки. Ввести в кожу только срез иглы под углом 5 к поверхности тела пациента, ввести сыворотку, извлечь иглу, ватный шарик не прикладывается | Введение сыворотки внутрикожно. За реакцией наблюдать 20-30 минут. Если диаметр папулы («пуговки») превышает 0,9 мл, папула окружена зоной красноты, то проба считается положительной |
| 5. Шприц с иглой, ватные шарики – в дез.раствор | Соблюдение дезинфекции |
| 6. Набрать в другой шприц неразведенной сыворотки 0,1 мл | |
| 7. Обработать среднюю треть плеча спиртом, дать высохнуть | Обеззараживание места инъекции |
| 8. Собрать кожу в складку 1 и 2 пальцами левой руки, ввести иглу в основание складки под углом 45 на 2/3 ее длины, ввести сыворотку, извлечь иглу и приложить ватный шарик без спирта | Введение сыворотки подкожно. За реакцией наблюдаем 20-30 минут. Если диаметр папулы не превышает 0,9 мл, а гиперемия вокруг небольшая, то проба считается положительной |
| 9. Шприц с иглой, ватные шарики – в дезраствор | Соблюдение дезинфекции |
| 10. Набираем в последний шприц неразведенной сыворотки заданную врачом дозу (при введении противодифтерийной сыворотки необходимо подогреть ампулу до температуры 36’C) | |
| 11.Уложить больного на живот | Правильное положение при инъекции |
| 12. Обрабатываем верхненаружный квандрант ягодицы спиртом, дать высохнуть | Обеззараживание места инъекции |
| 13. Растянуть место инъекции, ввести иглу под прямым углом на глубину 5-6 см ввести сыворотку. Приложить ватный шарик без спирта и извлечь иглу | Введение сыворотки, внутримышечно. Наблюдаем за пациентом 2 часа |
| 14. Шприц с иглой, ватные шарики, перчатки в емкость с дез. раствором | Соблюдение дезинфекции |
ТЕХНИКА ЗАБОРА МАТЕРИАЛА ПРИ ВЫЯВЛЕНИИ БОЛЬНОГО ХОЛЕРОЙ (ФОРМА 30)
Цель: постановка точного диагноза
Оснащение: ПЧК III, VI типа; укладка (2 емкости с притертыми крышками, карандаш по стеклу, ложки, резиновый катетер №26-28, лейкопластырь, шпагат, пластилин); флакон с 1% пептонной водой, емкость с транспортной средой и дезинфицирующим средством; бланки направлений; судно с диагностическим горшком; таз для сбора рвотных масс, салфетка
Обязательное условие: материал от больного собирается немедленно после выявления больного и до начала лечения антибиотиками.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход исследования и получить его согласие | Право пациента быть информированным |
| 2. Заполнить направление в двух экземплярах | |
| 3. Вымыть руки, надеть перчатки, маску | |
| 4. Испражнения и рвотные массы в количестве 10-20 мл собрать в емкости. Если у больного обильные водянистые испражнения, то можно использовать катетер: один конец вводят в прямую кишку, а другой опускают в емкость | |
| 5. Поместить испражнения и рвотные массы в пробирку с 1% пептонной водой. | |
| 6. Герметично закрыть емкости и пробирки с материалом, тщательно обработать снаружи салфеткой, смоченной дезинфицирующим раствором. | |
| 7. Пронумеровать емкости в соответствие с направлением. | |
| 8. Поместить емкости с направлением в укладку | |
| 9. Снять перчатки, вымыть руки | |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 10. Опломбировать тару, написать «верх», «низ», «осторожно» | |
| 11. Укладка с материалом отправить в лабораторию с нарочным |
В направлении указать: ФИО, возраст, диагноз, дату заболевания, дату взятия материала, характеристику материала, применение антибиотиков (дата, доза), ФИО медицинского работника, собиравшего материал.
ТЕХНИКА ВЗЯТИЯ И ПОСЕВА КРОВИ НА СТЕРИЛЬНОСТЬ
Цель: Обеспечить качественную подготовку к исследованию и своевременное получение.
Подготовка: Информирование и обучение пациента.
Оснащение: стерильные шприцы, спирт 70, 5% спиртовый раствор йода, флаконы с 1% сахарным бульоном, стерильные ватно-марлевые шарики, спиртовка.
Обязательное условие: медсестра производит взятие материала одетая по форме: в халате, колпаке, маске, перчатках.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| 1. Объяснить пациенту/члену семьи смысл и необходимость предстоящего исследования и получить его согласие на исследование. 2. Объяснить пациенту/члену, что кровь будет взята из вены, специальной подготовки не требуется. Важное условие: забор крови должен осуществляться до начала лечения этиотропными средствами (антибиотиками и др.) 3. Перед пункцией, локтевой вены кожу обрабатываю раствором йода спиртовым 5%, затем спиртом; Набрать 5 мл крови; Примечание: кровь берется в соотношении часть крови: 10 частей питательной среды. Шприц положить в стерильный лоток 4. Посев осуществляется во флакон с жидкой питательной средой: — зажечь спиртовку; — открыть колбу, в сторону горящего пламени спиртовки; — внести кровь в колбу; провести пробкой над пламенем спиртовки; — закрыть колбу. 5. В амбулаторных и стационарных условиях: — написать сопроводительный документ, указав: Ф.И.О. пациента, его возраст, паспортные данные, название больницы, отделения, вид материала, дату и время, взятие материала, диагноз заболевания, цель исследования, подпись врача. 6. Флаконы со средой желательно сразу же отправить в бактериологическую лабораторию или поставить в термостат. | Обеспечение права пациента на информацию, осознанное, участие пациента в исследовании. Начатое лечение губительно действует на возбудителя. Обработка кожи позволяет максимально ее дезинфицировать. Предотвращение попадания микроорганизмов. Условия своевременной обратной связи. Условия качественного исследования. |
ТЕХНИКА ПОСТАНОВКИ АЛЛЕРГОЛОГИЧЕСКОЙ, ДИАГНОСТИЧЕСКОЙ ПРОБЫ С ТУЛЯРИНОМ
Цель: косвенная диагностика туляремии
Оснащение: стерильный лоток. Ампула с аллергеном — тулярином (1,0мл-20 человеко-доз), скарификатор стерильный, ватные шарики, 70% спирт, глазная пипетка, емкость с дез. раствором.
Примечание: накожный тулярин запрещается применять для в/к и п/к введения.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ПОДГОТОВКА ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие. | Право пациента быть информированным |
| 2. Подготовить оснащение. | |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Вымыть руки, одеть перчатки | |
| 2. Ампулу тщательно встряхнуть до образования равномерной мути, обработать ампулу спиртом, вскрыть (применять немедленно) | Соблюдение стерильности |
| 3. Обработать среднюю треть предплечья, дать высохнуть. | Обеззараживание место ввеления |
| 4. Нанести пипеткой 2 капли аллергена на расстоянии 5мм друг от друга. | |
| 5. Скарификатором сделать две параллельные насечки через капли длиной 8-10мм | |
| 6. Перевернуть скарификатор и выпуклой частью втереть насечки (из насечек должны показаться мелкие капельки крови окрасить втираемый тулярин в розовый цвет) | Для реакции крови и аллергена |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 1. Снять перчатки. | |
| 2. Поместить перчатки, скарификатор, ватные шарики в дез. раствор. | Предупреждение распространение инфекции |
| 3. Вымыть и осушить руки. |
Реакция учитывается врачом через 48-72 часа. Положительной считается реакция при наличии гиперемии, отечность вокруг насечек больше 0,5 см.
ПРАВИЛА ВЗЯТИЯ КРОВИ НА МЕНИНГОКОКК
Цель: Обеспечить качественную подготовку к исследованию и своевременное получение.
Подготовка: Информирование и обучение пациента.
Оснащение: стерильные шприцы, спирт 70, раствор йода спиртовый 5%, флаконы с полужидким сывороточным агаром, стерильные ватно-марлевые шарики, спиртовка.
Обязательное условие: медсестра производит взятие материала одетая по форме: в халате, колпаке, маске, перчатках.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| 1. Объяснить пациенту/члену семьи смысл и необходимость предстоящего исследования и получить его согласие на исследование. 2. Объяснить пациенту/члену, что кровь будет взята из вены, специальной подготовки не требуется. Важное условие: забор крови должен осуществляться до начала лечения этиотропными средствами (антибиотиками и др.) 3. Перед пункцией, локтевой вены кожу обрабатываю раствором йода спиртовым 5%, затем спиртом; Набрать 5 мл крови; Примечание: кровь берется в соотношении часть крови: 10 частей питательной среды. Шприц положить в стерильный лоток 4. Посев осуществляется во флакон с жидкой питательной средой: — зажечь спиртовку; — открыть колбу, в сторону горящего пламени спиртовки; — внести кровь в колбу; провести пробкой над пламенем спиртовки; — закрыть колбу. 5. В амбулаторных и стационарных условиях: — написать сопроводительный документ, указав: Ф.И.О. пациента, его возраст, паспортные данные, название больницы, отделения, вид материала, дату и время, взятие материала, диагноз заболевания, цель исследования, подпись врача. 6. Флаконы со средой желательно сразу же отправить в бактериологическую лабораторию или поставить в термостат. | Обеспечение права пациента на информацию, осознанное, участие пациента в исследовании. Начатое лечение губительно действует на возбудителя. Обработка кожи позволяет максимально ее дезинфицировать. Предотвращение попадания микроорганизмов. Условия своевременной обратной связи. Условия качественного исследования. |
ПОДГОТОВКА БОЛЬНОГО, НАБОР ИНСТРУМЕНТАРИЯ, ЛАБОРАТОРНОЙ ПОСУДЫ ДЛЯ ПРОВЕДЕНИЯ ЛЮМБАЛЬНОЙ ПУНКЦИИ
Люмбальная пункция проводится для уточнения характера поражения мозговых: оболочек при наличии менингиальных симптомов. Пункцию делает врач. Медицинская сестра должна подготовить все необходимое
Оснащение:
4 стерильные пробирки /2 из них с консервантом/;
Банку 0,5 л с водой 37 градусов
Бикс утепленный (на дне бикса грелка) или специальный термоконтейнер;
5% спиртовый раствор йоданата;
70 градусный спирт;
Деревянную палочку;
В стерильном лотке игла для спинномозговой пункции с мандреном, ватные и марлевые шарики, стерильный шприц;
0,5% раствор новокаина для анестезии;
Лейкопластырь;
Перчатки;
Таз с дезинфицирующим раствором;
Выполнение процедуры:
1. Больного уложить на правый бок. Ноги больной сгибает в коленях и подтягивает к животу, голову вперед и к туловищу
2. Медицинская сестра палочкой, смоченной в растворе йоданата, проводит линию, соединяющую гребни подвздошных костей. Эта линия пересекает позвоночник на уровне остистых отростков IV-V поясничных позвонков, между которыми врач производит пункцию
3. Место пункции ,обрабатывается сначала 5% спиртовым раствором йоданата, затем 70 градусным спиртом. Врач делает прокол
4. Первые капли ликвора не собирают, они падают в таз с дез. раствором. В первую пробирку собирают 1-2мл ликвора для определения цитоза, белка, сахара и т.д , во вторую 3-5 мл на бак.посев, в четвертую 2 мл на пленку
5. Пробирку с содержимым помещают в бикс и отправляют в бак. лабораторию
6. Игла извлекается ,место пункции обрабатывается 3-5 раствором йоданата и заклеивается лейкопластырем.
7. Больного укладывают на жесткий щит на 2 часа на живот или на спину без подушки. Не разрешается больному два часа пить и есть
8. Больной находится под наблюдением медицинской сестры
ТЕХНИКА ВЗЯТИЯ КРОВИ НА ВИРУСОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ КГЛ
Оснащение: ПЧК №1; лотки; резиновый жгут; стерильные ватные шарики или салфетки; вакуумные пробирки для забора крови
Примечание: кровь забирают в ранние сроки от начала заболевания (до 7 дня)
Выполнение процедуры:
1.Пациент укладывается либо усаживается в удобном положении с разогнутым локтевым суставом, внутренней поверхностью вверх.
2. Под локтевой сустав подкладывается валик или специальная подушка.
3. Резиновый жгут накладывается на среднюю треть плеча поверх тканевой салфетки так, чтобы получить венозный застой.
4. Пациента просят несколько раз сжать кулак и разжать, повторяя движения до достаточного наполнения вен кровью. Кулак фиксируется в зажатом положении.
5. Кожа пациента обрабатывается ватным шариком либо стерильной салфеткой с 70%-ным спиртом, как при внутривенной инъекции, дважды: сначала большая площадь кожи, затем — меньшая, где будет производиться прокол.
6. Шарики сбрасываются в лоток и производится пункция вены. Если используется шприц, поршень должен располагаться максимально близко к краю цилиндра с канюлей иглы, чтобы в цилиндре не было воздуха.
Выполнение процедуры:
1. Вена пунктируется иглой с переходником, к которому после попадания в вену присоединяется пробирка. При заборе крови и на биохимическое, и на серологическое исследование наполненная пробирка отсоединяется, а пустая — присоединяется к игле через тот же переходник.
2. После набора нужного количества крови в шприц игла извлекается из вены после прижатия к месту прокола ватного шарика со спиртом. Если используются вакуум — системы, игла извлекается только после отсоединения пробирки.
3. Пациента просят прижать ватный шарик и удерживать его на локтевом сгибе в течение 5 минут.
Окончание процедуры:
1.Промаркированные пробирки помещают в специальный контейнер для транспортировки в лабораторию (на этикетке указываются фамилия, имя, отчество больного, вид материала, дата взятия.).
2. Весь инструментарий и использованные расходные материалы дезинфицируются с последующей утилизацией одноразовых инструментов. Многоразовые материалы после дезинфекции промываются под проточной водой, просушиваются, при необходимости — стерилизуются.
Примечание:
Материал для вирусологических исследований забирают в ранние сроки от начала заболевания (до 7 дня), то есть в период вирусемии. Эффективность выделения вируса в этот период очень высока и приближается к 100 %. Для вирусологического исследования консерванты не добавляют и инактивацию материала не проводят.
Правила хранения:
1.Срок хранения крови 2 — 4 ч,
2. Пробирки подписывают маркером. Номера пробирок в штативе должны соответствовать номерам в направлениях и в общем списке. Зачеркивать, вносить изменения, поправки категорически запрещается.
3. Сопроводительная документация составляется в 2-х экземплярах. Зачеркивания, внесение изменений, поправки категорически запрещены. Направления помещают в полиэтиленовые пакеты и доставляют в лабораторию вне контейнера.
Правила транспортировки:
1. Пробирки транспортируют в термосе со льдом. Если время доставки материала превышает 4 ч, его замораживают и доставляют в лабораторию в сосудах Дьюара с жидким азотом или в хладоконтейнерах с сухим льдом.
2. Пробы биоматериала в лабораторию доставляет персонал, прошедший инструктаж, назначенный ответственным за транспортировку приказом по лечебно – профилактическому учреждению. Не допускается перевозка материала в сумках, портфелях и других предметах личного пользования, а также запрещается доставка биоматериала на исследование больными или родственниками пациентов.
ТЕХНИКА ВЗЯТИЯ ПУНКТАТА БУБОНА (ПРИ ЧУМЕ)
Цель: лабораторное подтверждение диагноза чумы, туляремии и других инфекционных заболеваний.
Оснащение: ПЧК I или II типа; стерильный шприц с иглой для пунктирования – 2шт; стерильные ватные и марлевые шарики; пинцет; физ.раствор; спирт 70º, йодонат,; бикс для отправки материала; бланки направлений; карандаш по стеклу; лейкопластырь; пластилин.
При подозрении на чуму забор материала производится режиме ООИ, т.е. с использованием укладок №1-противочумный костюм, №2- для забора материала от больного с подозрением на чуму, №3- укладка для проведения экстренной общей профилактики.
Выполнение процедуры:
1. Надеть защитную одежду.
2. Вымыть руки, надеть перчатки.
3. Обработать кожу вокруг бубона спиртом, йодонатом и снова спиртом, дать высохнуть.
4. Фиксировать бубон к кости или мышце.
5. Надеть иглу пинцетом на канюлю шприца и пропунктировать периферическую часть бубона, введя иглу на глубину 1-2 см.
6. Потянув поршень на себя заполнить иглу и канюлю пунктатом.
7. Если взять пунктат не удается (густой гной)- отсоединяем шприц, иглу оставляем в полости бубона, готовим второй шприц с 0,3 мл физ.раствора (без иглы), подсоединяем к игле, которая уже находится в бубоне и вводим раствор и затем берем пунктат.
8. Закрыть место пункции ватным шариком со спиртом и извлеките иглу со шприцом.
9. Полученное содержимое в количестве 0,3-0,5 мл вносится в стерильную пробирку.
10. Оформление направления, упаковка материала в контейнер и отправка с нарочным в бак. лабораторию (при чуме).
ТЕХНИКА ВЗЯТИЕ КРОВИ НА СЕРОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ КГЛ
Цель: подготовка материала для исследования
Оснащение: ПЧК №1, стерильный лоток, шприц – 5 мл, игла для венепункции, пробирку, 70% спирт, ватные шарики, штатив для пробирок, емкость с дез. раствором, бланки направлений, стеклянная палочка, пипетка с резиновой грушей, градированная центрифужная пластиковая пробка.
Примечание: кровь отбирают дважды – на 5 — 7 и на 10 — 14 дни от начала заболевания.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход исследования и получить согласие | Право пациента быть информированным |
| 2. Вымыть руки, одеть перчатки | Обеспечение инфекционной безопасности |
| 3. Взять кровь из вены в пробирку в кол-ве 5 мл (не снимая жгута, самотеком) | Кровь отбирают дважды – 5-7 и на 10-14 и дни от начала заболевания |
| 4. Пробирку поставить в термостат в скошенном положении на один час, до образования сгустка | Для образования сгустка |
| 5. Образовавшийся сгусток крови обвести стеклянной палочкой и поместить в холодильник при температуре -8 градусов на 2-3 часа | Для предотвращения гемолиза, отделяют сыворотку от сгустка |
| 6. Сыворотку отсосать пипеткой в пластиковую пробирку. Пробирку герметично закрыть | Сыворотку крови хранят при t +4 C |
| 7. Заполнить направление | |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 1. Помещаем пробирку в штатив, затем в бикс и транспортируем в лабораторию | В лаборатории работу с пробирками проводят в боксе в противочумном костюме №1. Бикс обрабатываю 3% р-р хлорамина или 6% р-р перекиси водорода |
| 2. Иглу, перчатки, ватные шарики – в дез. растворе | Соблюдение дез. режима |
Правила хранения:
1.Срок хранения крови 2 — 4 ч,
2. Пробирки подписывают маркером. Номера пробирок в штативе должны соответствовать номерам в направлениях и в общем списке. Зачеркивать, вносить изменения, поправки категорически запрещается.
3. Сопроводительная документация составляется в 2-х экземплярах. Зачеркивания, внесение изменений, поправки категорически запрещены. Направления помещают в полиэтиленовые пакеты и доставляют в лабораторию вне контейнера.
Правила транспортировки:
1. Пробирки транспортируют в термосе со льдом. Если время доставки материала превышает 4 ч, его замораживают и доставляют в лабораторию в сосудах Дьюара с жидким азотом или в хладоконтейнерах с сухим льдом.
2. Пробы биоматериала в лабораторию доставляет персонал, прошедший инструктаж, назначенный ответственным за транспортировку приказом по лечебно – профилактическому учреждению. Не допускается перевозка материала в сумках, портфелях и других предметах личного пользования, а также запрещается доставка биоматериала на исследование больными или родственниками пациентов.
ТЕХНИКА ВЗЯТИЯ ОТДЕЛЯЕМОГО СЕКРЕТА ИЗ КОНЪЮКТИВЫ
Цель: диагностика
Оснащение: стерильные перчатки, стерильный тампон с пробиркой, пробирка со стабилизирующей средой, стерильный лоток, штатив, направление, контейнер для доставки материала
Выполнение процедуры:
1. Подготовка к процедуре
1. Объяснить пациенту цель и порядок выполнения процедуры, получить согласие
2. Подготовить необходимое оснащение
2. Выполнение процедуры
1. Усадить пациента, при необходимости уложить
2. Надеть стерильные перчатки
3. Взять мазок стерильным тампоном и поместить тампон в пробирку со стабилизирующей средой
3. Завершение процедуры
1. Дезинфекция шпателя, пипетки
2. Снятие перчаток
3. Оформление направления
4. Упаковка забранного материала
5. Доставка материала в лабораторию в течение 1 часа
ТЕХНИКА ПОСТАНОВКИ АЛЛЕРГОЛОГИЧЕСКОЙ, ДИАГНОСТИЧЕСКОЙ ПРОБЫ «БЮРНЕ»
Цель: косвенная диагностика бруцеллеза
Оснащение: лоток стерильный, шприц туберкулиновый, ватные шарики, спирт 70%, ампула с бруцеллином, емкость с дез. раствором.
| ЭТАПЫ | ОБОСНОВАНИЕ |
| ПОДГОТОВКА ПРОЦЕДУРЫ | |
| 1. Объяснить пациенту цель и ход процедуры, получить согласие | Право пациента быть информированным |
| 2. Подготовить оснащение | |
| ВЫПОЛНЕНИЕ ПРОЦЕДУРЫ | |
| 1. Вымыть руки, одеть перчатки | |
| 2. Ампулу тщательно обработать спиртом, вскрыть (применять немедленно) | Соблюдение стерильности |
| 3. Обработать среднюю треть предплечья, дать высохнуть. | Обеззараживание место введения |
| 4. Слегка оттянуть кожу указательным пальцем левой руки, ввести аллерген строго в/к | При правильном введении образуется «пуговка», исчезающая не ранее чем через 12-15 минут |
| 5. Ватный шарик не прикладывается | |
| ОКОНЧАНИЕ ПРОЦЕДУРЫ | |
| 1. Снять перчатки | |
| 2. Поместить перчатки, шприц с иглой, ватные шарики в дез. раствор | Предупреждение распространения инфекции |
| 3. Вымыть и осушить руки |
Учет реакции:
Осуществляется врачом через 24-48 часов
Резко положительная реакция-повышение температуры, регионарный лимфаденит, диаметр инфильтрата больше 6 см
Положительная — общая реакция, диаметр равен 3-6см
Слабо положительная — диаметр меньше 1 см
Отрицательная реакция-покраснение без отека, которая исчезает через 1-3 часа.
АЛГОРИТМ ВЗЯТИЯ ОТДЕЛЯЕМОГО ИЗ ЯЗВЫ (РАНЫ)
(для микробиологического исследования)
Последовательность действий:
1. Подготовка к процедуре
1. Приготовьте пробирку со стерильным тампоном или шприц, если в ране стоит дренаж, то на исследование берется также содержимое дренажа
2. Вымойте руки
3. Наденьте маску и перчатки
4. Помогите пациенту занять удобное положение
2. Выполнение процедуры
5. Возьмите пробирку, извлеките сухой тампон и проведите им по раневой поверхности / возьмите шприц, извлеките дренажную трубку из емкости, куда собирается содержимое раны, введите подыгольный конус шприца в дренажную трубку и наберите 1-2 мл содержимого
6. Введите тампон в пробирку, не касаясь ее наружной поверхности/ введите в пробирку подыгольный конус шприца, не касаясь стенок пробирки и вылейте в пробирку содержимое из шприца
7. Закройте пробирку
3. Завершение процедуры
8. Немедленно доставить материал в лабораторию с сопроводительным документом
Общие положения.
В выходные дни дежурный врач поликлиники, стационара, фельдшер скорой медицинской помощи информирует дежурного Управления Роспотребнадзора по Тульской области по тел. 31-28-79 с 9-00 до 15-00 час. В случае выявления больного во второй половине дня информация направляется на следующий день утром, за исключением случаев заболевания в закрытых детских коллективах (интернаты, санатории, детские дома и др.) Информация о последних представляется по схеме, предусмотренной для особо опасных инфекций.
Для лабораторного подтверждения диагноза гриппа, вызванного высокопатогенным вирусом гриппа А /H1N1/09 необходимо отобрать клинический материал в стерильные пластиковые центрифужные пробирки с навинчивающимися крышками объемом от 1,5 до 15 мл:
! Забор материала проводить только в 0,5 мл стерильногораствора 0,9% натрия хлорида
! не допускать забор материала на бактериологические транспортные среды
— мазки из зева и носа в транспортные емкости с 0,5 мл 0,9% раствора натрия хлорида) и сохраняются при температуре от 2 до 8 градусов в холодильнике.
! Носоглоточное отделяемое отбирается только от больных с тяжелым течением заболевания и в случае летальных исходов для направления материала в Референс-Центр.
В нерабочее время (после 18-00) и в выходные дни забор клинического материала (мазки из зева и носа) осуществляется в транспортные емкости с 0,5 мл 0,9% раствора натрия хлорида) и сохраняются при температуре от 2 до 8 градусов в холодильнике ЛПУ.
При необходимости транспортную емкость с готовой транспортной средой для получения носоглоточного отделяемого можно получить круглосуточно на вахте Управления Роспотребнадзора по Тульской области (г. Тула, ул. Оборонная,114, тел. 37-30-84, 37-48-42).
Доставка материала осуществляется в термоконтейнере с хладоэлеменатми в лабораторию природно-очаговых и особо-опасных инфекций ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» (г.Тула, ул.Оборонная, д.114, тел. 37-39-56) в рабочее время с 8.30 час. до 16.00 час. До доставки материал хранится в холодильнике ЛПУ при температуре от 2 до 8 градусов С.
При вызове врача на дом.
При оформлении вызова по поводу острой респираторной инфекции, медицинский регистратор по телефону должен уточнить температуру у заболевшего, выезжал ли он за пределы РФ в течение последних 7 дней, имел ли контакт с больным гриппом, ОРВИ, прибывшим из-за рубежа в течение последних 7 дней.
При обслуживании вызова врач должен при себе иметь средства индивидуальной защиты (одноразовые медицинская маска и перчатки, медицинский халат, пакет для медицинской одежды и использованных индивидуальных средств защиты).
Диагноз: грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ выставляется пациентам с респираторными заболеваниями при наличии как минимум двух из перечисленных симптомов:
— фебрильная лихорадка с температурой тела выше 38 гр.С,
— кашель, боль в горле,
— насморк или заложенность носа,
— затрудненное дыхание или дыхательная недостаточность
в комбинации с данными эпидемиологического анамнеза за период 1-7 дней перед появлением симптомов: прибытие из-за рубежа или тесный контакт с больным ОРВИ, гриппом, прибывшим из-за рубежа.
При установлении первичного диагноза «грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ ?» врач должен:
1. Сообщить руководителю ЛПУ.
2. Заполнить экстренное извещение (ф.058/у) на первичный диагноз гриппа, ОРВИ, указать прибытие из страны или контакт с больным, меры в отношении больного — госпитализация (уточнить показания — тяжелое течение заболевания, дети, отягощенный анамнез — хронические заболевания (сахарный диабет, ожирение), беременность, социальные условия — общежитие и др.) или оставлен на дому. Направить экстренное извещение во ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» или его филиалы.
3. При оставлении больного на дому вызвать участковую медицинскую сестру для забора клинического материала (мазки из зева и полости носа), отобранный материал помещается в отдельные транспортные емкости с 0,5 мл 0,9% раствора натрия хлорида и доставляется в термоконтейнере с хладоэлементами в лабораторию. В направлении указать ФИО больного, возраст, адрес постоянного места жительства, регион прибытия, дата прибытия, дата заболевания, диагноз, вид клинического материала и транспортная среда, цель исследования, ФИО врача, м/с отобравшие клинический материал.
При необходимости осуществляется забор носоглоточного отделяемого
(в первые 3 дня с момента заболевания).
4. Дать рекомендации больному, оставленному на дому и его родственникам о необходимых мерах профилактики (маска + противовирусные препараты, максимальная изоляция, индивидуальные посуда, полотенце и проч.).
5. При необходимости госпитализации по показаниям вызвать скорую медицинскую помощь, отбор клинического материала проводить по месту госпитализации больного.
Лечение назначается и проводится после забора клинического материала, не дожидаясь результатов лабораторного обследования.
При вызове бригады скорой медицинской помощи.
При оформлении вызова по поводу острой респираторной инфекции диспетчер по телефону должен уточнить у заболевшего температуру тела, выезжал ли он за пределы РФ в течение последних 7 дней, имел ли контакт с больным гриппом, ОРВИ, прибывшим из-за рубежа в течение последних 7 дней.
При обслуживании вызова врач должен при себе иметь средства индивидуальной защиты (одноразовые медицинская маска и перчатки, медицинский халат, пакет для медицинской одежды и использованных индивидуальных средств защиты).
Диагноз: грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ выставляется пациентам с респираторными заболеваниями при наличии как минимум двух из перечисленных симптомов:
— фебрильная лихорадка с температурой тела выше 38 гр.С,
— кашель, боль в горле,
— насморк или заложенность носа,
— затрудненное дыхание или дыхательная недостаточность
в комбинации с данными эпидемиологического анамнеза за период 1-7 дней перед появлением симптомов: прибытие из-за рубежа или тесный контакт с больным ОРВИ, гриппом, прибывшим из-за рубежа.
При установлении первичного диагноза «грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ ?» врач (фельдшер) СМП должен:
1. Сообщить руководителю СМП (старшему врачу смены СМП).
2. Заполнить экстренное извещение (ф.058/у) на первичный диагноз гриппа, указать прибытие из страны или контакт с больным, меры в отношении больного — госпитализация (уточнить показания — тяжелое течение заболевания, дети, отягощенный анамнез — хронические заболевания (сахарный диабет, ожирение), беременность, социальные условия — общежитие и др.) или оставлен на дому. Направить экстренное извещение во ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» и его филиалы.
3. В случае если больной оставлен на дому сообщить старшему врачу смены СМП, который в свою очередь информирует руководителей (зам. руководителей) ЛПУ по месту жительства больного для организации лечебно-диагностических, в том числе лабораторного обследования больного и противоэпидемических мероприятий в очаге в рабочее и не рабочее время
4. Дать рекомендации больному, оставленному на дому и его родственникам о необходимых мерах профилактики (маска + противовирусные препараты, максимальная изоляция, индивидуальная посуда, полотенце и проч.).
Лечение назначается и проводится после забора клинического материала, не дожидаясь результатов лабораторного обследования.
При выявлении больного на приёме в поликлинике ЛПУ.
При подозрении на грипп, вызванный высокопатогенным вирусом типа А /Н1N1, больной изолируется в отдельное помещение до уточнения диагноза и принятии решения о необходимости госпитализации.
Врач поликлиники после уточнения диагноза «грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ ?» должен:
1. Сообщить руководителю ЛПУ.
2. Заполнить экстренное извещение (ф.058/у) на первичный диагноз гриппа, указать прибытие из страны или контакт с больным, меры в отношении больного — госпитализация (уточнить показания — тяжелое течение заболевания, дети, отягощенный анамнез — хронические заболевания (сахарный диабет, ожирение), беременность, социальные условия — общежитие и др.) или будет оставлен на дому. Направить экстренное извещение во ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» или его филиалы
3. Вызвать медицинскую сестру с укладкой для забора клинического материала от больного (мазки из зева и полости носа), отобранный материал помещается в отдельные транспортные емкости с 0,5 мл 0,9% раствора натрия хлорида и доставляется в термоконтейнере с хладоэлементами в лабораторию. В направлении указать ФИО больного, возраст, адрес постоянного места жительства, регион прибытия, дата прибытия, дата заболевания, диагноз, вид клинического материала и транспортная среда, цель исследования, ФИО врача, м/с отобравшие клинический материал.
При необходимости осуществляется забор носоглоточного отделяемого
(в первые 3 дня с момента заболевания).
4. При необходимости (по показаниям) госпитализировать больного, вызвать скорую медицинскую помощь, отбор клинического материала проводить по месту госпитализации больного.
5. Дать рекомендации больному, если он будет оставлен на дому и его родственникам о необходимых мерах профилактики (маска + противовирусные препараты, максимальная изоляция, индивидуальная посуда, полотенце и проч.).
6. Организовать ежедневное медицинское наблюдение за больным, оставленным на дому, до нормализации его клинического состояния и за контактными в течение 7 дней с момента регистрации последнего случая.
7. Информировать ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» о результатах медицинского наблюдения за очагом, в случае ухудшения состояния больного, о появлении новых случаев заболевания в очаге, выбытии больного или контактных за пределы территориального обслуживания ЛПУ.
Лечение назначается и проводится после забора клинического материала, не дожидаясь результатов лабораторного обследования.
При поступлении больного в стационар.
Больной с первичным диагнозом «грипп, вызванный высокопатогенным вирусом типа А /Н1N1/?» сразу госпитализируется в отдельный бокс (палату).
! Не допускать пребывания больного в приемном покое и других местах общего пользования.
Врач стационара после уточнения диагноза «грипп, вызванный высокопатогенным вирусом типа А /Н1N1/ ?» должен:
1. Вызвать медицинскую сестру с укладкой для забора клинического материала от больного (мазки из зева и полости носа), отобранный материал помещается в отдельные транспортные емкости с 0,5 мл 0,9% раствора натрия хлорида и доставляется в термоконтейнере с хладоэлементами в лабораторию. В направлении указать ФИО больного, возраст, адрес постоянного места жительства, регион прибытия, дата прибытия, дата заболевания, диагноз, вид клинического материала и транспортная среда, цель исследования, ФИО врача, м/с отобравшие клинический материал.
При необходимости осуществляется забор носоглоточного отделяемого
(в первые 3 дня с момента заболевания).
2. Медицинские работники немедленно должны принять противовирусные препараты для неспецифической профилактики гриппа и ОРВИ по схеме независимо от результата лабораторного исследования.
3. Заполнить и направить экстренное извещение (ф.058/у) во ФГУЗ «Центр гигиены и эпидемиологии в Тульской области» или его филиалы на измененный (уточненный) диагноз.
Лечение назначается и проводится после забора клинического материала, не дожидаясь результатов лабораторного обследования.
Алгоритм действий медицинских работников при выявлении больного с подозрением на грипп, вызванный высокопатогенным вирусом типа А /Н1N/ составлен на основани, Постановления главного государственного санитарного врача РФ №11 от 24.02.09г. «О представлении внеочередных донесений о чрезвычайных ситуациях в области общественного здравоохранения санитарно-эпидемиологического характера», Методических рекомендации от 24.05.09г. №01/7161-9-34 «Организация и проведение лабораторной диагностики заболеваний, вызванных высокопатогенными штаммами вируса гриппа А (Н1N1), у людей», Письма Роспотребнадзора от 26.08.09г. №01/12407-9-23 «О мониторинге за циркуляцией вируса гриппа А (Н1N1)».
Рекомендованный состав аптечки Анти СПИД:
- Раствор этилового спирта 70% – 50,0
- Спиртовой раствор йода 5% – 10,0
- Стерильные ватные шарики в герметичной упаковке
Действия медицинского работника при аварийной ситуации.
В каждом лечебно-профилактическом учреждении должен быть разработан Алгоритм действия медицинского персонала при аварийной ситуации и на основании:
- Санитарно-эпидемиологические правила СП 3.1.5. 2826-10 «Профилактика ВИЧ-инфекции»
- Информационного письма от 01.11.2010г. «Порядок проведения постконтактной профилактики заражения ВИЧ – инфекцией в лечебно – профилактических учреждениях Удмуртской республики».
Профилактические мероприятия при попадании инфекционно опасных биологических инфицированных ВИЧ жидкостей на кожу и слизистые, а также при уколах и порезах:
В соответствии с пунктом 8.3.3.1. СП 3.1.5. 2826-10:
В случае порезов и уколов немедленно:
- снять перчатки,
- вымыть руки с мылом под проточной водой,
- обработать руки 70%-м спиртом,
- смазать ранку 5%-м спиртовым раствором йода;
При попадании крови или других биологических жидкостей на кожные покровы:
- это место обрабатывают 70%-м спиртом,
- обмывают водой с мылом и повторно обрабатывают 70%-м спиртом;
При попадании крови и других биологических жидкостей пациента на слизистую глаз, носа и рта:
- ротовую полость промыть большим количеством воды
- прополоскать 70% раствором этилового спирта,
- слизистую оболочку носа и глаза обильно промывают водой (не тереть);
При попадании крови и других биологических жидкостей пациента на халат, одежду:
- снять рабочую одежду и погрузить в дезинфицирующий раствор или в бикс (бак) для автоклавирования;
Примечание:
- как можно быстрее начать прием антиретровирусных препаратов в целях постконтактной профилактики заражения ВИЧ.
Обследование пострадавшего медработника после аварийной ситуации.
В соответствии с пунктом 8.3.3.2. СП 3.1.5. 2826-10 необходимо в возможно короткие сроки после контакта обследовать на ВИЧ и вирусные гепатиты В и С лицо, которое может являться потенциальным источником заражения и контактировавшее с ним лицо. Обследование на ВИЧ потенциального источника ВИЧ-инфекции и контактировавшего лица проводят методом экспресс-тестирования на антитела к ВИЧ после аварийной ситуации с обязательным направлением образца из той же порции крови для стандартного тестирования на ВИЧ в ИФА. Образцы плазмы (или сыворотки) крови человека, являющегося потенциальным источником заражения, и контактного лица, передают для хранения в течение 12 месяцев в БУЗ УР “УРЦ СПИД и ИЗ”.
Пострадавшего и лицо, которое может являться потенциальным источником заражения, необходимо опросить о носительстве вирусных гепатитов, ИППП, воспалительных заболеваний мочеполовой сферы, других заболеваний, провести консультирование относительно менее рискованного поведения. Если источник инфицирован ВИЧ, выясняют, получал ли он антиретровирусную терапию. Если пострадавшая – женщина, необходимо провести тест на беременность и выяснить, не кормит ли она грудью ребенка. При отсутствии уточняющих данных постконтактную профилактику начинают немедленно, при появлении дополнительной информации схема корректируется.
Проведение постконтактной профилактики заражения ВИЧ антиретро¬вирусными препаратами, в соответствии с СП 3.1.5. 2826-10:
Пункт 8.3.3.3: Решение о проведение постконтактной профилактики заражения ВИЧ-инфекцией принимает врач, ответственный за ведение пациентов с ВИЧ-инфекцией в ЛПУ, где произошла аварийная ситуация. В выходные, праздничные дни и в ночную смену дежурный врач отделения, где произошла аварийная ситуация, с последующим направлением пострадавшего сотрудника на консультацию в БУЗ УР “УРЦ СПИД и ИЗ” к врачу–инфекционисту для коррекции АРВТ.
Пункт 8.3.3.3.1: Прием антиретровирусных препаратов должен быть начат в течение первых двух часов после аварии, но не позднее 72 часов.
В каждом ЛПУ должен быть определен приказом главного врача специалист ответственный за хранение АРВП, должно быть определено место хранения АРВП с обеспечением их доступности круглосуточно, в том числе в ночное время и выходные дни.
Пункт 8.3.3.3.2: Стандартная схема постконтактной профилактики заражения ВИЧ – лопинавир/ритонавир + зидовудин/ламивудин. При отсутствии данных препаратов для начала химиопрофилактики могут использоваться любые другие антиретровирусные препараты; если невозможно сразу назначить полноценную схему ВААРТ, начинается прием одного или двух имеющихся в наличии препаратов. Использование невирапина и абакавира возможно только при отсутствии других препаратов. Если единственным из имеющихся препаратов является невирапин, должна быть назначена только одна доза препарата – 0,2 г (повторный его прием недопустим), затем при поступлении других препаратов назначается полноценная химиопрофилактика. Если химиопрофилактика начата с использованием абакавира, следует как можно быстрее провести исследование на реакцию гиперчувствительности к нему или провести замену абакавира на другой НИОТ.
Оформление аварийной ситуации проводится в соответствии с установленными требованиями в соответствии с СП 3.1.5. 2826-10:
Пункт 8.3.3.3.3:
- сотрудники ЛПУ должны незамедлительно сообщать о каждом аварийном случае руководителю подразделения, его заместителю или вышестоящему руководителю;
- травмы, полученные медработниками, и повлекшие за собой хотя бы 1 день нетрудоспособности или перевод на другую работу должны учитываться в каждом ЛПУ и актироваться как несчастный случай на производстве с составлением Акта о несчастном случае на производстве (в 3-х экземплярах), на основании постановления Минтруда РФ от 24.10.2002 №73 “Об утверждении форм документов, необходимых для расследования и учета несчастных случаев на производстве, и положения об особенностях расследования несчастных случаев на производстве в отдельных отраслях и организациях”
- следует заполнить Журнал регистрации несчастных случаев на производстве;
- необходимо провести эпидрасследование причины травмы и установить связь причины травмы с исполнением медработником служебных обязанностей;
- все остальные аварийные ситуации фиксируются в «Журнале регистрации аварийных ситуаций ЛПУ» с оформлением Акта о аварийной ситуации в 2-х экземплярах.
Пункт 8.3.3.3.4:
Все ЛПУ должны быть обеспечены или иметь при необходимости доступ к экспресс-тестам на ВИЧ и антиретровирусным препаратам. Запас антиретровирусных препаратов должен храниться в любом ЛПУ с таким расчетом, чтобы обследование и лечение могло быть организовано в течение 2 часов после аварийной ситуации. В ЛПУ должен быть определен специалист, ответственный за хранение антиретровирусных препаратов, место их хранения с доступом, в том числе, в ночное время и выходные дни.
Пункт 5.6:
Освидетельствование на ВИЧ-инфекцию пострадавшего медработника проводится с обязательным до – и послетестовым консультированием по вопросам профилактики ВИЧ-инфекции.
Пункт 5.7:
Консультирование должно проводиться обученным специалистом (желательно врачом-инфекционистом, врачом-эпидемиологом или психологом) и включать основные положения, касающиеся тестирования на ВИЧ, возможные последствия тестирования, определение наличия или отсутствия индивидуальных факторов риска, оценку информированности освидетельствуемого по вопросам профилактики ВИЧ-инфекции, предоставление информации о путях передачи ВИЧ и способах защиты от заражения ВИЧ, видов помощи доступных для инфицированного ВИЧ.
Пункт 5.8:
При проведении дотестового консультирования необходимо заполнить форму информированного согласия на проведение освидетельствования на ВИЧ-инфекцию в двух экземплярах, одна форма выдается на руки обследуемому, другая сохраняется в ЛПУ.
Наблюдение за контактировавшими, получающим химиопрофилактику заражения ВИЧ
Медицинский работник или лицо, пострадавшее при аварийной ситуации после эпизода аварийного контакта с источником заражения должен наблюдаться в течение 12 месяцев у врача-инфекциониста БУЗ УР «УРЦ СПИД и ИЗ» или врача-инфекциониста по месту работы (места мед.обслуживания) с контрольными сроками повторного тестирования на ВИЧ, ВГС, ВГВ в 3, 6 и 12 месяцев после контакта.
Для выявления нежелательных явлений, связанных с приемом препаратов, проводят лабораторное обследование: общий анализ крови, биохимический анализ крови (о. билирубин, АЛТ, АСТ, амилаза/липаза). Рекомендуемая кратность обследования: через 2 недели, затем через 4 недели от начала химиопрофилактики.
Пострадавшему рекомендуют до конца срока наблюдения использовать презерватив, отказаться от донорства, принять меры по предупреждению наступления беременности, отказаться от кормления грудью.
Необходимо обеспечить психологическую поддержку и, при необходимости, направить контактировавшего на консультацию к психологу/психотерапевту инфекциониста БУЗ УР «УРЦ СПИД и ИЗ» по его запросу.
Меры предосторожности
- Все манипуляции, при которых может произойти загрязнение рук кровью, сывороткой или другими биологическими жидкостями, проводить в резиновых перчатках.
- При выполнении манипуляций медицинский работник должен быть одет в халат, шапочку, сменную обувь, входит в которой за пределы манипуляционных кабинетов запрещается.
- Медицинские работники, имеющие раны на руках, экссудативные поражения кожи или мокнущий дерматит, на время заболевания отстраняются от ухода за пациентами и контакта с предметами для ухода за ними. При необходимости выполнения работы все повреждения должны быть закрыты напальчниками, лейкопластырем.
- При угрозе разбрызгивания крови или сыворотки следует применять средства защиты глаз и лица, защитную маску, очки, защитные щитки.
- Разборку, мойку, ополаскивание медицинского инструментария, пипеток, лабораторной посуды, приборов или аппаратов, которые соприкасались с кровью или сывороткой, надо проводить после предварительной дезинфекции (обеззараживания) и только в резиновых перчатках.
- Все манипуляции с ВИЧ-инфицированным пациентом необходимо выполнять в присутствии второго специалиста, который в случае аварийной ситуации может оказать помощь пострадавшему, а также продолжит выполнение манипуляции.
- Медицинский работник должен относиться к крови и другим биологическим жидкостям организма как к потенциально заражённому материалу.